Etiología y tratamiento: El sangrado vaginal no programado se produce fuera del período menstrual normal o es secundario al uso de anticonceptivos orales, es una razón común de consulta en atención primaria por las mujeres en edad reproductiva.
Dras. Mary Ann Lumsden, Ailsa Gebbie, Cathrine Holland.
BMJ 2013;346:f3251
Desarrollo
El sangrado vaginal no programado (metrorragia) es el que se produce fuera del período menstrual normal o el secundario al uso de anticonceptivos orales— -una razón común de consulta en atención primaria por las mujeres en edad reproductiva. También se lo conoce como sangrado intermenstrual y asimismo incluye al sangrado poscoito; es difícil distinguirlos entre sí, ya que a menudo se producen juntos. Debido a que el sangrado poscoito puede tener diferentes implicancias, en una mujer con metrorragia es conveniente buscar la etiología de ambos. En general, la metrorragia asociada a la anticoncepción hormonal se denomina sangrado por depravación.
El sangrado vaginal no programado (metrorragia) es el que se produce fuera del período menstrual normal o el secundario al uso de anticonceptivos orales— -una razón común de consulta en atención primaria por las mujeres en edad reproductiva. También se lo conoce como sangrado intermenstrual y asimismo incluye al sangrado poscoito; es difícil distinguirlos entre sí, ya que a menudo se producen juntos. Debido a que el sangrado poscoito puede tener diferentes implicancias, en una mujer con metrorragia es conveniente buscar la etiología de ambos. En general, la metrorragia asociada a la anticoncepción hormonal se denomina sangrado por depravación.
Un ensayo de mujeres que consultaron en atención primaria por problemas menstruales mostró que el 36% de ellas se quejaba de sangrado intermenstrual o sangrado poscoito, como así de menstruaciones abundantes. La metrorragia provoca ansiedad y preocupación, ya que puede ser un síntoma de presentación del cáncer ginecológico, particularmente el cáncer del cuello del útero y el cáncer endometrial.
Este síntoma puede asociarse también a otros trastornos menstruales, como el sangrado menstrual abundante (menorragia), sobre todo cuando es ocasionado por lesiones benignas como los fibromas o los pólipos endometriales, pero también la menorragia puede tener una causa desconocida y es denominada sangrado disfuncional.
Sin embargo, también ocurre con el uso de los anticonceptivos hormonales e intrauterinos, en particular con los métodos que usan progestágeno solo, lo que hace que muchas mujeres discontinúen un método que por otra parte es altamente eficaz.
Los cambios recientes realizados en las guías para el cribado cervical implican que el frotis cervical no sea ofrecido en forma sistemática a las mujeres <25 años. Esto ha despertado cierta preocupación, por el riesgo de ignorar un diagnóstico de cáncer de cuello de útero en las mujeres de este grupo de edad. Los autores incluyeron una guía específica para el manejo del sangrado anormal no atribuible al uso de métodos anticonceptivos en mujeres muy jóvenes, con el fin de ayudar al médico general a contrarrestar dicha preocupación.
¿Quiénes sufren metrorragia?
La metrorragia es común y representa el 20% de las derivaciones al ginecólogo. Las causas varían con la edad, aunque existen superposiciones entre los grupos. En las mujeres jóvenes (<35 años), la metrorragia suele relacionarse con el uso de anticonceptivos, en particular con los que contienen progestágeno solo; la asociación con enfermedades malignas no es frecuente.
Los datos de la Oficina Nacional de Estadísticas del Reino Unido indican que la probabilidad de cáncer de cuello uterino o endometrial aumenta con la edad, al igual que otras enfermedades como los fibromas y los pólipos uterinos.
¿Cuáles son la causa de las metrorragias?
La metrorragia tiene muchas causas, algunas de las cuales provocan sobre todo sangrado intermenstrual mientras que otras son responsables del sangrado poscoito, aunque existe una superposición considerable.
Sangrado intermenstrual
Los estudios de observación han comprobado que más del 25% de las mujeres en edad reproductiva sufre fibromas uterinos, más comúnmente las mujeres de raza negra. Cerca de 50% ellos provocan síntomas, con sangrado abundante o irregular (o ambos), siendo ésta una presentación común. Los fibromas son tumores fibromusculares redondos que se encuentran en el miometrio. Su tamaño varía desde unos pocos milímetros hasta el de un embarazo a término.
Los fibromas submucosos o pediculados distorsionan la cavidad endometrial y pueden estar cubiertos de vasos que se rompen y sangran, lo que provoca un sangrado irregular o abundante. El riesgo de transformación maligna es bajo (0,5-3,3 casos/100.000 mujeres sintomáticas/año) pero no se puede estimar el denominador con precisión debido a que los fibromas suelen ser múltiples o asintomáticos (o ambos).
Los pólipos endometriales son otra de las causas benignas de sangrado intermenstrual. Son crecimientos de la mucosa que pueden alcanzar varios centímetros de longitud. Se asocian con sangrado menstrual irregular y a veces abundante.
Una revisión sistemática reciente y un metaanálisis de más de 10.000 mujeres sometidas a polipectomía en el endometrio concluyeron que la incidencia de cáncer a partir de un pólipo en una mujer en edad reproductiva fue solo del 1,7%, comparado con 5,4% en las mujeres posmenopáusicas. Aunque generalmente el potencial maligno de los pólipos es bajo, las mujeres con pólipos y sangrado anormal tienen más posibilidad de tener cáncer que las mujeres con pólipos asintomáticos.
Algunas mujeres presentan metrorragias durante la perimenopausia, probablemente debido a variaciones hormonales. Un gran estudio de población halló que el ciclo menstrual suele ser más corto en las mujeres hacia el final de la tercera década de la vida y el comienzo de la cuarta, tornándose más comunes los ciclos irregulares.
Sin embargo, el sangrado disfuncional perimenopáusico es un diagnóstico de exclusión, y se recomienda que el sangrado irregular intermenstrual sea investigado. Esto es particularmente conveniente para las mujeres con mayor riesgo de cáncer de endometrio, como las que tienen familiares afectados por cáncer colorrectal no poliposo hereditario, porque el sangrado uterino anormal (prolongado o intermenstrual) puede ser un síntoma de un cáncer de endometrio subyacente.
La mayoría de las mujeres con cáncer endometrial son posmenopáusicas, con un pico de incidencia en las mujeres >55 años. Sin embargo, este cáncer puede ocurrir en mujeres premenopáusica; su incidencia asciende abruptamente luego de los 40 años. En general, el 7% de las mujeres con cáncer de endometrio es <50 años. Existe el riesgo de retraso en el diagnóstico debido a que el aumento del sangredo abundante o irregular puede ser erróneamente atribuido a los factores hormonales de la perimenopausia.
El sangrado intermenstrual también puede estar causado por una respuesta endometrial inflamatoria a un dispositivo intrauterino con cobre. Los estudios muestran que las mujeres que usan tales dispositivos experimentan más días de sangrado y sangrado intermenstrual que las mujeres que no los usan. Un dispositivo desplazado (posición baja o anormalmente girado en la cavidad uterina), que puede ser detectado por la ecografía, se asocia con mayor posibilidad de sangrado irregular y dolor.
La infección también puede provocar sangrado intermenstrual. Las infecciones de transmisión sexual, en particular por clamidia, pueden causar endometritis, la cual se asocia con frecuencia al sangrado irregular y dolor en el abdomen inferior. Aunque la mayoría de las mujeres con infección por clamidia es asintomática, el síntoma de presentación puede ser el sangrado intermenstrual. Otra causa puede ser la gonorrea, pero en las mujeres de la mayoría de las poblaciones es mucho menos prevalente que la infección por clamidia.
Sangrado poscoito
El sangrado poscoito es descrito por las mujeres como un sangrado intermenstrual anormal. Las causas informadas por las mujeres que fueron derivadas a la atención secundaria para su evaluación son: el pólipo cervical (5-13%), la ectopia (34%), la infección por clamidia (2%), la neoplasia intraepitelial cervical (7-17%) y el cáncer cervical invasivo (0,6-4%).
En el 50% de las mujeres no se halla una causa específica de sangrado. El ectropión cervical, que se observa rojo al examen, puede ocurrir como resultado de las hormonas sexuales, (sobre todo los estrógenos) que favorecen el crecimiento del epitelio columnar del ectocervix. Es particularmente común en las mujeres embarazadas o que toman anticonceptivos orales combinados.
Los pólipos cervicales también pueden sangrar al examen. La infección puede causar cervicitis y provocar sangrado poscoito. La cervicitis suele asociarse con flujo vaginal como así sangrado. Puede deberse a infecciones de transmisión sexual como la clamidia o la gonorrea y ocasionalmente el herpes.
La mayoría de los cánceres invasivos causantes de sangrado poscoito pueden ser vistos mediante el examen con espéculo; la proporción de cánceres invasivos diagnosticados en las mujeres que han tenido un frotis normal es baja (0,6%). Aunque hay que informar a las mujeres que la posibilidad de hallar una enfermedad seria es baja, el cáncer cervical es más común en las mujeres con sangrado poscoito que en las mujeres asintomáticas. Por lo tanto, es importante realizar un examen especular y cuando los hallazgos de dicho examen son sospechosos se debe hacer la derivación urgente al especialista.
En el Reino Unido, el cáncer cervical afecta con mayor frecuencia a las mujeres de 25 a 64 años, con un pico de incidencia entre los 30y los 34 años. Es menos común que otros cánceres femeninos. En franco contraste, el cáncer cervical es una causa común de muerte en muchos países en desarrollo.
Los subtipos oncogénicos del papilomavirus humano causan cáncer cervical. Las mujeres que nunca han tenido relaciones sexuales también están en riesgo, sobre todo las mujeres inmunocomprometidas, y es un error creer que las mujeres que tienen relacionas sexuales con parejas del mismo sexo no están en riesgo. Una revisión de la literatura de estudios de prevalencia e informe de casos documentó la transmisión del papilomavirus humano entre parejas sexuales femeninas.
Por otra parte, el 35% de las mujeres homosexuales informó haber tenido 1 a 3 parejas masculinas y el 28% informó haber tenido 4 a 10 parejas masculinas previas. Por lo tanto, a todas las mujeres candidatas para el cribado (25 a 64 años) se les debe aconsejar que se hagan el estudio de detección cervical, sin tener en cuenta su orientación sexual.
Sangrado por deprivación de anticonceptivos hormonales
El sangrado vaginal no programado es común cuando se comienza a usar un método anticonceptivo nuevo y suele resolverse sin intervención. En las mujeres que usan anticonceptivos hormonales, antes de atribuir dicho sangrado al método anticonceptivo mismo, se debe excluir el embarazo, como así la infección. Algunas mujeres consideran que el sangrado por deprivación es inaceptable y suspenden el anticonceptivo, y por lo tanto aumenta el riesgo de un embarazo no deseado.
La siguiente tabla resume el patrón de sangrado en los 3 primeros meses y una variedad de métodos anticonceptivos.
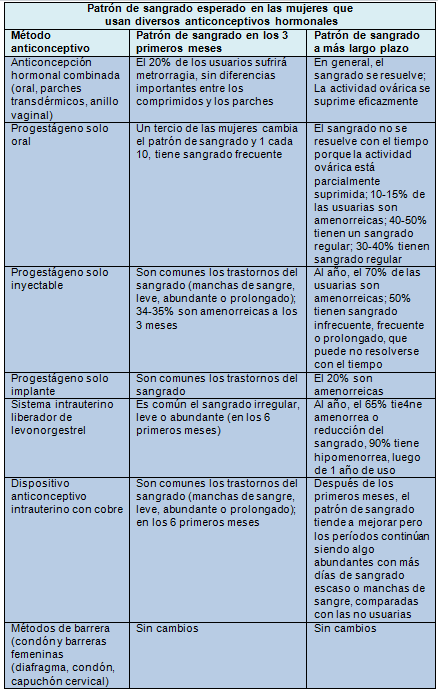
Los datos provienen de estudios de observación. Los datos de la anticoncepción hormonal combinada se refieren a los anticonceptivos orales pero pueden ser extrapolados a otros métodos combinados (parches transdérmicos y anillos vaginales). Los problemas de sangrado son más comunes con los métodos que solo llevan progestágeno. Antes de comenzar la anticoncepción las mujeres deben estar informadas acerca del riesgo de sangrado anormal.
El siguiente cuadro detalla las causas principales del sangrado por deprivación en las mujeres que toman anticonceptivos orales. La causa más común es saltear la toma de comprimidos, por lo que es importante subrayar la necesidad de tomarlos en forma regular. El sangrado se suele resolver completamente cuando mejora la adherencia al tratamiento.
Lista de comprobación de las causas de sangrado relacionadas
con los anticonceptivos hormonales combinados
• Preguntar acerca de la adherencia a la toma de píldora anticonceptivas
• Comprobar si hay posibles interacciones con otros medicamentos, incluyendo los medicamentos de venta libre, como la hierba de San Juan
• Si la mujer fuma, animarla a cesar de fumar por el mayor riesgo de sangrado
• Comprobar si hay riesgo de infecciones de transmisión sexual, en particular la infección por clamidia
• Revisar la historia de citología cervical
• Excluir el embarazo
• Buscar síntomas que sugieran una causa ginecológica subyacente, como el dolor, la dispareunia, el sangrado menstrual abundante.
|
Una revisión sistemática mostró que las preparaciones con 20 μg de etinilestradiol se asocian más con el sangrado por deprivación que las preparaciones que contienen 30-35 μg. El sangrado por deprivación parece estar relacionado con el desarrollo de folículos ováricos, las concentraciones de estradiol y la fragilidad vascular. A veces—para evitar el sangrado por deprivación en un momento inconveniente o para evitar los síntomas cíclicos como la migraña—las mujeres no interrumpen la toma de los anticonceptivos combinados orales, lo que suele resultar en sangrado.
El uso “a medida o personalizado” de la píldora permite que las mujeres la sigan tomando hasta la aparición del sangrado por deprivación, antes de detenerse por un sangrado por deprivación planificado para esa etapa; por lo tanto, una vez que la mujer conoce muy bien cuándo va a comenzar el sangrado por deprivación, puede usarlo como guía para cuando desee suspender el anticonceptivo en el futuro para hacer un descanso.
Varios ensayos aleatorizados han comprobado que el sangrado por deprivación es significativamente menor con el anillo vaginal anticonceptivo que con la píldora anticonceptiva oral combinada estándar de 30 μg. Ya no se acepta que el uso de antibióticos disminuye la efectividad de los anticonceptivos orales combinados que ocasionan sangrado por deprivación, a no ser que sean preparados de rifampicina inductores de enzimas para el tratamiento de la tuberculosis. Se cree que el sangrado secundario a la anticoncepción con progestágeno solo se debe a la anormalidad de la morfología vascular del endometrio.
¿Cómo se evalúa a una mujer con sangrada no programado?
En la mayoría de los casos, una historia detallada identifica las causas posibles de la metrorragia y orienta la necesidad de un examen y otras investigaciones. En el siguiente cuadro se brinda una lista de las mujeres que deben ser derivadas a la atención secundaria.
¿Quién necesitan derivación al especialista?
• Las mujeres con pólipos cervicales que no se eliminan fácilmente en la cirugía o que parezcan sospechosos • Las mujeres con una tumoración pélvica asociada con menstruaciones abundantes y sangrado intermenstrual, porque son propensas a tener fibromas • Las mujeres en alto riesgo de cáncer de endometrio, como las que tienen antecedentes familiares de cáncer con dependencia hormonal, las que tienen ciclos irregulares prolongados, y las mujeres tratadas con tamoxifeno • Las mujeres en quienes el sangrado irregular puede inducirlas a interrumpir la anticoncepción hormonal. Estas mujeres pueden ser referidas a sus centros de planificación familiar locales, en los que habrá clínicas para problemas de anticoncepción complejos • Todas las mujeres >45 años con metrorragia y las <45 años con síntomas persistentes o factores de riesgo para cáncer de endometrio deben tener una biopsia |
Es importante tener en cuenta la edad de la mujer porque las causas tienden a ser diferentes según la edad. El último período menstrual ofrece una pista sobre la posibilidad de un embarazo, y la duración del ciclo menstrual es importante para determinar la probabilidad de un ciclo anovulatorio.
También son importantes la frecuencia, abundancia y duración del sangredo regular, y su asociación con las menstruaciones. El sangrado pre y posmenstrual y el sangrado en la mitad del ciclo suelen estar relacionados con variaciones cíclicas de los esteroides sexuales y no tanto con enfermedades. En una mujer cercana a la menopausia, el sangrado prolongado, particularmente si está asociado con ciclos irregulares (probablemente anovulatorios), es más sugestivo de cáncer de endometrio.
La historia sexual—por ejemplo, el comienzo de una relación con una pareja nueva o la presencia de flujo vaginal—podría indicar una infección, como la de la clamidia.
Interrogar sobre el uso de anticonceptivos hormonales y la adherencia al tratamiento porque con frecuencia son la causa del sangrado, en particular si se ha iniciado dentro de los 3 meses previos. El sangrado que dura más de 3 meses, sobre todo si es abundante, requiere más evaluaciones.
Si la mujer tiene estudios de detección regulares y actualizados, es raro que se trate de una enfermedad del cuello uterino. El ectropion cervical también es más probable con la anticoncepción hormonal con estrógenos. Una historia familiar de cánceres es rara pero importante, porque la enfermedad endometrial grave se asocia con algunas mutaciones de los genes que causan cánceres hereditarios.
Examen
Tener en cuenta si la mujer es obesa porque la obesidad se asocia con ciclos anovulatorios.
Una tumoración pélvica en el examen abdominal podría ser un fibroma, particularmente si la mujer tiene períodos abundantes; este diagnóstico se puede hacer mediante el examen bimanual.
El examen digital puede identificar sensibilidad al tacto cervical (indicativa de infección) o cáncer cervical si se halla una dureza en el cuello uterino. La intervención más importante es el examen vaginal con espéculo, que permite visualizar el cérvix. Es muy importante para detectar el ectropion y el cáncer cervical.
Investigaciones
Antes de derivar a la paciente al especialista, algunas investigaciones pueden realizarse en atención primaria. Si no se ha hacho antes, se debe realizar un frotis cervical. Si el cérvix se presenta anormal al examen, la derivación es urgente.
Si la mujer tiene riesgo de infección, se debe realizar un hisopado endocervical o vaginal (dependiendo de la disponibilidad local de la prueba), para comprobar si hay infección, usualmente por clamidia y gonorrea. Si la historia revela sangrado abundante o prolongado, se deberá hacer un hemograma completo para detectar anemia. En presencia de menstruaciones abundantes y una tumoración pélvica palpable, el diagnóstico más probable es el de fibroma, particularmente en las mujeres de 35 a 50 años. Luego, es necesaria la ecografía.
Otras investigaciones que pueden requerirse luego de la derivación al segundo nivel de atención, como la histeroscopia, que puede determinar si existe un fibroma que distorsiona la cavidad uterina y confirmar la presencia de un pólipo endometrial.
La resonancia magnética es cada vez más utilizada en la atención secundaria porque brinda una buena definición si el útero está agrandado, o los ovarios no son fácilmente visibles, o hay dudas acerca del origen de la tumoración pélvica.
¿Cuál es el papel de la ecografía?
Debido a que mediante el examen es difícil diferenciar una tumoración pélvica de un quiste de ovario o de un fibroma uterino, la ecografía es muy útil. Si no existe una tumoración pélvica y la derivación de la paciente tiene por finalidad una sola consulta, antes de proseguir con otras investigaciones en el segundo nivel se hará una ecografía, lo que hace innecesario hacerla en atención primaria.
Las clínicas especializadas pueden profundizar las investigaciones, incluyendo la histeroscopia, y comenzar el tratamiento en una sola visita. Sin embargo, es posible que las guías locales recomienden que la paciente que llega al segundo nivel lo haga acompañada de una ecografía ya realizada en atención primaria.
Los pólipos endometriales también pueden verse en la ecografía, lo que puede ser facilitado mediante la infusión de solución salina en la cavidad (ecografía con infusión salina).
Una revisión sistemática de ecografías comprobó que su sensibilidad y especificidad para identificar la causa del sangrado anormal (sangrado no programado y sangrado menstrual abundante) ha variado considerablemente, con una sensibilidad del 48 al 100%.
Es probable que la sensibilidad dependa de la calidad del estudio y de la experiencia del ecografista. Un estudio controlado aleatorizado comprobó que los fibromas se detectan mejor con la ecografía que con la histeroscopia (generalmente considerada el estándar de oro para el diagnóstico, aunque no es de uso habitual en atención primaria). Sin embargo, este método comúnmente es mejor para detectar enfermedades de la cavidad uterina, como los pólipos endometriales.
¿Cuándo está indicada la biopsia endometrial?
La ausencia de engrosamiento del endometrio en la ecografía no excluye totalmente una enfermedad endometrial grave, como la hiperplasia o el cáncer invasivo del endometrio. Sin embargo, este último no es frecuente en las mujeres <40 años, particularmente si no hay historia familiar de ese cáncer. En estas mujeres no está indicada la derivación para la realización de una biopsia endometrial, a menos que el sangrado anormal persista o los síntomas no se resuelvan con el tratamiento indicado.
Debido a que la incidencia del cáncer de endometrio comienza a aumentar bruscamente a los 40 años, se debe considerar la derivación para una biopsia de endometrio a las mujeres entre los 40 y los 45 años; por lo tanto, la derivación está indicada en todas las mujeres >40 años.
Considerar la biopsia de endometrio en todas las mujeres >40 años que ya tienen diagnóstico de enfermedad benigna, como fibromas o pólipos endometriales, porque también puede haber un cáncer endometrial.
¿Cuáles son las investigaciones para las mujeres de 20-24 años que hacen anticoncepción hormonal?
Aunque la metrorragia es común en las mujeres jóvenes, raramente es un signo de cáncer (alrededor de 50 casos/año en el Reino Unido). Sin embargo, estas mujeres suelen ser derivadas al especialista porque no han entrado en un programa de cribado cervical.
Cualquier mujer de este grupo etario que sufra sangrado poscoito o sangrado intermenstrual persistente debe ser derivada al especialista para un examen especular inmediato, debido a que casi el 80% de los cánceres cervicales invasivos es visible al examen con espéculo. El NHS Advisory Committee for Cervical Screening recomienda la derivación urgente de todas las mujeres jóvenes con un cuello uterino anormal o sospechoso, con el fin de hacer una colposcopia.
No esperar el resultado del frotis cervical porque el mismo no es confiable para el diagnóstico de cáncer cervical. Las mujeres que tienen una lesión benigna, como un pólipo o un ectropión cervical, pueden ser derivadas al ginecólogo general, más para una consulta que con la indicación explícita de colposcopia.
¿Cómo se debe investigar a una mujer con metrorragia con anticoncepción hormonal?
Informar a todas las mujeres que están usando anticonceptivos con progestágeno solo que pueden tener un sangrado irregular dentro de los primeros meses de iniciados. Algunos métodos no consiguen mejorar la metrorragia pero las mujeres pueden aceptar continuar con los anticonceptivos hormonales si se les asegura que el sangrado no responde a una causa subyacente grave. Si el patrón de metrorragia persiste con cualquiera de los métodos anticonceptivos más allá de los 6 meses o reaparece luego de haber cesado, se deben hacer otras investigaciones ginecológicas incluyendo la ecografía.
¿Cuál es el tratamiento?
El tratamiento dependerá de la causa del sangrado. Si hay anemia y es secundaria al sangrado, se debe prescribir hierro. Enfermedades menores como pólipos o fibromas pequeños pueden ser removidas histeroscópicamente. Los fibromas más grandes pueden ser extirpados por resección transcervical. Existen nuevos dispositivos para facilitar los procedimientos histeroscópicos, bajo anestesia local.
Para el ectropion cervical sintomático está indicada la crioterapia, la que puede ser realizada en una clínica ginecológica general.
Las mujeres con fibromas más grandes pueden ser tratadas con fármacos, embolización vascular, cirugía o una combinación de estos métodos, con buena resolución de los trastornos hemorrágicos.
Tratamiento de los fibromas • Fármacos que disminuyen los niveles de estrógeno • Agonistas de la hormona liberadora de gonadotrofina (por vía subcutánea o intramuscular) • Bloqueantes de la progesterona • Moduladores del receptor de progesterona, (ulipristal) • Progestágenos, si la cavidad uterina es normal • Quirúrgico • Miomectomía: puede realizarse a cielo abierto o por vía laparoscópica, o por vía laparoscópica y vaginal combinadas • Los fibromas intracavitarios pequeños (<5 cm de diámetro) se pueden eliminar mediante la resección histeroscópica; si son más grandes, utilizar un agonista de la hormona liberadora de gonadotrofina o un modulador del receptor de progesterona, para reducir el tamaño del fibroma antes de su extirpación quirúrgica • Los fibromas intramurales o subserosos se eliminan por vía abdominal • La embolización de la arteria uterina alivia los trastornos menstruales y achica los fibromas • La ecografía focalizada de alta intensidad (guiada por resonancia magnética) sirve para un tratamiento preciso, pero solo está disponible en algunos centros. |
Pueden ser de utilidad los tratamientos hormonales como los progestágenos o el sistema intrauterino liberador de levonorgestrel, particularmente para el sangrado uterino disfuncional; ensayos controlados aleatorizados a largo plazo informan una disminución de la duración del sangrado. Una revisión reciente de Cochrane confirma la falta de buenos ensayos aleatorizados que avalen el uso de progestágenos, o estrógeno y progestágeno, para el tratamiento del sangrado irregular y el sangrado intermenstrual. La manipulación de los niveles de hormonas esteroides sexuales brindará un alivio de los síntomas y reducirá el tamaño de los fibromas, pero en general, el problema se reanuda al suspender el tratamiento.
Cualquier cáncer debe ser referido al equipo de ginecología oncológica para su estudio y tratamiento. La hiperplasia puede revertirse mediante el progestágeno, siendo éste el tratamiento de elección para las mujeres que desear mantenerse fértiles. La hiperplasia atípica y el cáncer son comúnmente tratados mediante la cirugía.
¿Cuál es el tratamiento del sangrado asociado a la anticoncepción?
La metrorragia asociada a la anticoncepción hormonal puede ser difícil de tratar. El manejo se basa generalmente en la opinión consensuada de especialistas porque la evidencia científica no es de suficiente calidad para hacer recomendaciones basadas en la evidencia. La Organización Mundial de la Salud seleccionó recomendaciones prácticas basadas en la opinión especializada, las que han sido adoptadas por muchos países. En general, las opciones terapéuticas son limitadas.
Ensayos aleatorizados pequeños muestran que los antiinflamatorios no esteroides acortan la duración de los episodios de sangrado cuando son administrados en forma continuada durante 3 a 4 semanas, pero tienen un valor clínico limitado.
El ácido tranexámico mejora el sangrado abundante. Aunque no ha sido aprobado para esta indicación, la combinación de estrógenos orales pueden brindar alivio temporario del sangrado por deprivación asociado al implante de progestágeno solo, preparaciones inyectables o, un sistema intrauterino, probablemente debido a la estabilización del endometrio. Inicialmente, se hace un curso de 3 meses, pero su administración continuada puede seguir mejorando el control del ciclo. Su uso está restringido a las mujeres que no tienen contraindicaciones para recibir estrógenos.
Si el sangrado persiste luego de 3 meses de haber usado un anticonceptivo oral combinado se debe aumentar la dosis de etinilestradiol hasta un máximo de 35 μg, con el fin de mejorar el control del ciclo. No hay evidencia de que cambiando el tipo de progestágeno o su dosis mejore el patrón de sangrado, pero a veces puede ayudar en algún caso individual. La administración de más de 1 envase de comprimidos combinados juntos antes de tener un descanso o el uso continuo de la píldora puede exacerbar los problemas, de modo que tiene que suspenderse. La mujer puede optar por cambiar por un anillo vaginal combinado, para mejorar el control del ciclo, si es que desea continuar con el método combinado.
Opciones para el manejo del sangrado no programado en usuarios
de anticonceptivos con progestágeno solo • No hay evidencia de que el cambio del tipo de progestágeno o la dosis (incluso píldoras que contienen desogestrel) mejore el patrón de sangrado • No hay evidencia de que tomar dos tipos de píldora de progestin solo aumente el sangrado • Un fármaco anti-inflamatorio no esteroide (como el ácido mefenámico, 500 mg, 3 veces/día) puede acortar la duración de la hemorragia. • Sistema intrauterino con implante subdérmicoo implante con liberador de levonorgestrel. • Dar un curso de 3 meses de anticonceptivos orales combinados (con 30-35 mg de etinilestradiol), en forma continua o con el régimen cíclico habitual. Se puede repetir tan a menudo como sea necesario • Un anti-inflamatorio no esteroide (tal como ácido mefenámico, 500 mg, 3 veces/día) puede acortar la duración de la hemorragia • Preparaciones inyectables • No hay evidencia de que la reducción del intervalo entre las inyecciones mejore la hemorragia. • Dar un curso de 3 meses de anticonceptivos orales combinados (con 30-35 mg de etinilestradiol), de forma continua o con el régimen cíclico habitual. Esto se puede repetir tan a menudo como sea necesario. • Un fármaco anti-inflamatorio no esteroide (ácido mefenámico, 500 mg, 3 veces/día) puede acortar la duración del episodio hemorrágico. |
Otros fármacos que han mostrado cierto grado de eficacia en ensayos pequeños son la doxiciclina y el mifepristone; ambos producen un beneficio perdurable pero no están aprobados para esta indicación. La Facultad de Salud Sexual y Reproductiva del Reino Unido ha obtenido bastante evidencia basada en las guías para el manejo del sangrado no programado en mujeres que utilizan anticonceptivos hormonales.
Consejos para no especialistas
• No esperar los resultados de una citología cervical para derivar al ginecólogo oncológico a una mujer con sospecha de cáncer de cuello uterino. • La metrorragia en los primeros 3-6 meses de uso de anticonceptivos hormonales es común y la mujer debe ser advertida de ello. • La biopsia de endometrio está indicada en las mujeres >45 años con sangrado intermenstrual, incluso con una ecografía normal y en las mujeres más jóvenes con síntomas persistentes o factores de riesgo para cáncer endometrial. |
Artículos relacionados
Tratamiento de los fibromas uterinos
Metrorragia en mujeres premenopáusicas no embarazadas
Referencias
1 Warner P, Critchley HO, Lumsden MA, Campbell-Brown M, Douglas A, Murray G. Referral for menstrual problems: cross sectional survey of symptoms, reasons for referral and management. BMJ 2001;323:24-8.
2 Office for National Statistics. Cancer statistics registrations. Registrations of cancers diagnosed in England 2003. ONS, 2005.
3 Kjerulff KJ, Langenberg P, Seidman JD, Stolley PD, Guzinsi GM. Uterine leiomyomas. Racial differences in severity, symptoms and age at diagnosis. J Reprod Med 1995;41:483-90.
4 Dreisler E, Sorensen S, Ibsen PH, Lose G. Prevalence of endometrial polyps and abnormal uterine bleeding in a Danish population aged 20-74 years. Ultrasound Obstet Gynecol2009;33:102-8.
5 Buttram VC, Reiter RC. Uterine leiomyomata: etiology, symptomatology, and management. Fertil Steril 1981;36:433-45.
6 Harlow BL, Weiss NS, Lafton S. The epidemiology of sarcomas of the uterus. J Natl Cancer Inst 1986;76:399-402.
7 Lee SC, Kaunitz AM, Sanchez-Ramos L, Rhatigan RM. The oncogenic potential of endometrial polyps: a systematic review and meta-analysis. Obstet Gynecol 2010;116:1197-205.
8 Treloar AE, Boynton RE, Behn BG, Brown BW. Variation of the human menstrual cycle throughout life. Int J Fertil 1967;12:77-126.
9 Faculty of Sexual and Reproductive Healthcare Clinical Guidance. Intra-uterine contraception. 2007.www.fsrh.org/pdfs/CEUGuidanceIntrauterineContraceptionNov07. pdf.
10 Rosenthal AN, Panoskaltsis T, Smith T, Soutter WP. The frequency of significant pathology in women attending a general gynaecological service for postcoital bleeding. Br J Obstet Gynaecol 2001;108:103-6.
11 Sahu B, Latheef R, Magd SA. Prevalence of pathology in women attending colposcopy for postcoital bleeding with negative cytology. Arch Gynecol Obstet 2007;276:471-3.
12 Cancer Research UK. CancerStats—Cancer statistics for the UK. 2009. www. cancerresearchuk.org/cancer-info/cancerstats/.
13 Henderson HJ. Why lesbians should be encouraged to have regular cervical screening. J Fam Plann Reprod Health 2009;35:49-52.
14 Royal College of Obstetricians and Gynaecologists. Faculty of Sexual and Reproductive Healthcare clinical guidance. Management of unscheduled bleeding in women using hormonal contraception. 2009.www.fsrh.org/pdfs/UnscheduledBleedingMay09.pdf.
15 Gallo MF, Nanda K, Grimes DA, Lopez LM, Schulz KF. 20 μg versus >30 μg estrogen combined oral contraceptives for contraception. Cochrane Database Syst Rev 2011;1:CD003989.
16 Endrikat J, Gerlinger C, Plettig K, Wessel J, Schmidt W, Grubb G, et al. A meta-analysis on the correlation between ovarian activity and the incidence of intermenstrual bleeding during low-dose oral contraceptive use. Gynecol Endocrinol 2003;17:107-14.
17 Hickey M, Fraser IS. Clinical implications of disturbances of uterine vascular morphology and function. Baillieres Best Pract Res Clin Obstet Gynaecol 2000;14:937-51.
18 Szarewski A. Sisters doing it for themselves. J Fam Plann Reprod Health Care ;2009;35:71-2.
19 Oddsson K, Liefels-Fischer B, Wiel-Masson D, de Melo NR, Benedetto C, Verhoeven CHJ, et al. Superior cycle control with a contraceptive vaginal ring compared with an oral contraceptive containing 30 mcg ethinylestradiol and 150 mcg levonorgestrel: a randomized trial. Hum Reprod 2005;20:557-62.
20 Public Health England. Colposcopy and Programme Management. Guidelines for the NHS cervical screening programme. No 20. 2010:15-6. www.cancerscreening.nhs.uk/cervical/publications/nhscsp20.html.
21 Public Health England. Clinical practice guidance for the assessment of young women aged 20-24 with abnormal vaginal bleeding. 2010. www.cancerscreening.nhs.uk/cervical/publications/doh-guidelines-young-women.html.
22 National Institute for Health and Care Excellence. Referral guidelines for suspected cancer. CG27. 2005.http://publications.nice.org.uk/referral-guidelines-for-suspected-cancer-cg27/guidance.
23 AAGL Practice Report. Practice guidelines for the diagnosis and management of endometrial polyps. Journal of Minimally Invasive Gynaecology 2012;19:3-10.
24 Farquhar C, Ekeroma A, Furness S, Arroll B. A systematic review of transvaginal ulatrasonography and hysteroscopy for the investigation of abnormal uterine bleeding in premenopausal women. Acta Obstet Gynaecol Scand 2003;82:493-504.
25 Critchley HO, Warner P, Lee AJ. Evaluation of abnormal uterine bleeding: comparison of 3 outpatient procedures within cohorts defined by age and menopausal status. Health Technol Assess 2001;8:iii-iv, 1-139.
26 National Institute for Health and Care Excellence. Heavy menstrual bleeding: investigation and management. CG44. 2007.www.nice.org.uk/CG44.
27 ESHRE Capri Workshop Group. Endometrial bleeding. Hum Reprod Update 2007;13:421-31.
28 Lumsden MA. Modern management of fibroids. Obstet Gynaecol Reprod Med2009;20:82-6.
29 Donnez J, Tatarchuk T, Bouchard P, Puscasiu L, Zakharenko N, Ivanova T, et al. Ulipristal acetate versus placebo for fibroid treatment before surgery. N Engl J Med 2012;366:409-20.
30 Gupta JK, Sinha A, Lumsden MA, Hickey M. Uterine artery embolisation for uterine fibroids. Cochrane Database Syst Rev 2012;5:CD005073.
For personal use only: See rights and reprints http://www.bmj.com/permissions Subscribe: http://www.bmj.com/subscribe BMJ 2013;346:f3251 doi: 10.1136/bmj.f3251 (Published 4 June 2013) Page 5 of 10
31 National Institute for Health and Care Excellence. Long-acting reversible contraception. CG30. 2005.www.nice.org.uk/CG030. For personal use only: See rights and reprints http://www.bmj.com/permissions Subscribe:http://www.bmj.com/subscribe BMJ 2013;346:f3251 doi: 10.1136/bmj.f3251 (Published 4 June 2013) Page 6 of 10
32 Abdel-Aleem H, d’Arcangues C, Vogelsong K, Gulmezoglu AM. Treatment of vaginal bleeding irregularities induced by progestin only contraceptives. Cochrane Database Syst Rev 2007;4:CD003449.
33 Hickey M, Higham H, Fraser I. Progestogens with or without oestrogen for irregular uterine bleeding associated with anovulation. Cochrane Database Syst Rev 2012;9:CD001895.
34 Orbo A, Arnes M, Hancke C, Vereide AB, Pettersen I, Larsen K. Treatment results of endometrial hyperplasia after prospective D-score classification—a follow-up study comparing effect of LNG-IUD and oral progestins versus observation only. Gynecol Oncol2008;111:68-73.
35 WHO. Selective practice recommendations for contraceptive use. 2nd ed. 2004. Updated 2008.www.who.int/reproductivehealth/publications/family_planning/9241562846index/en/index.html


No hay comentarios:
Publicar un comentario