Procedimiento: ¿Cuándo?, ¿Cómo?, ¿Por qué?, ¿Es necesario un protocolo?. La correcta delimitación de la indicación de este procedimiento puede implicar un importante impacto en los recursos.
Autor(es): Werner Engel Espinosa, M. Mariscal Flores.
Enlace: AnestesiaR, Septiembre 2011
|
Introducción
La disfunción cardiopulmonar aguda que requiere soporte ventilatorio representa hasta 1.000.000 de los ingresos en las UCI y 400.000 muertes en Estados Unidos. La traqueotomía es el procedimiento realizado con más frecuencia en este tipo de pacientes, y sus cuidados posteriores se encuentran entre los procedimientos hospitalarios más costosos (Figura 1). La correcta delimitación de la indicación de este procedimiento puede implicar un importante impacto en los recursos.
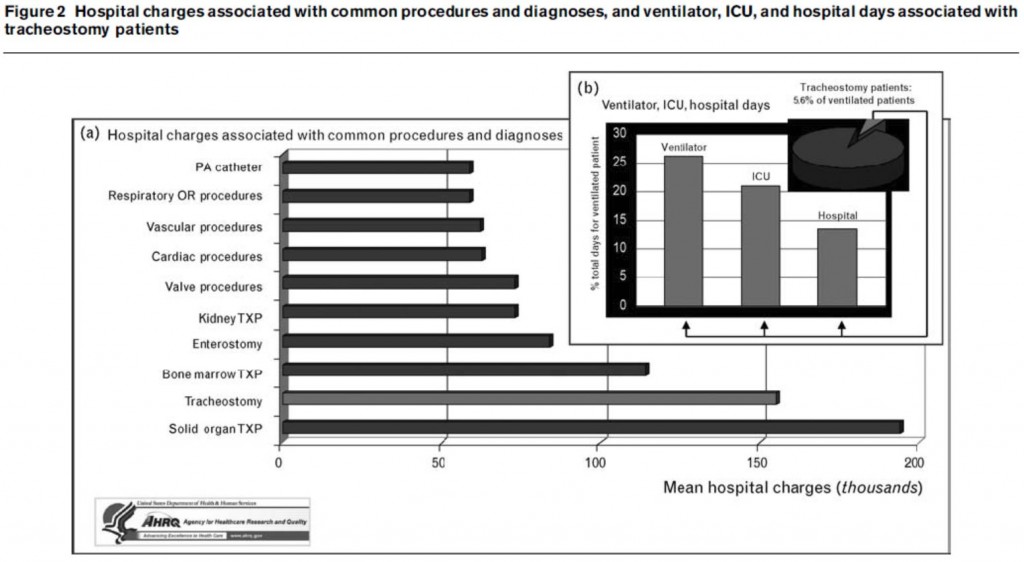
Figura 1.- Gastos hospitalarios asociados con procedimientos diagnostico-terapéuticos. (a) La presencia de traqueotomía es la segunda categoría crítica que implica mayor gasto de las analizadas. (b) Aunque los pacientes traqueotomizados solo representan 6% de aquellos con fallo respiratorio agudo, consumen 26,2% de todos los ventiladores, 21% camas de UCI y 13,5% días de hospitalización, respectivamente.
Resumen
Esta revisión tiene como propósito discutir el conocimiento actual referente a los riesgos y beneficios de la traqueotomía, así como las posibilidades de establecer protocolos para estandarizar su práctica.
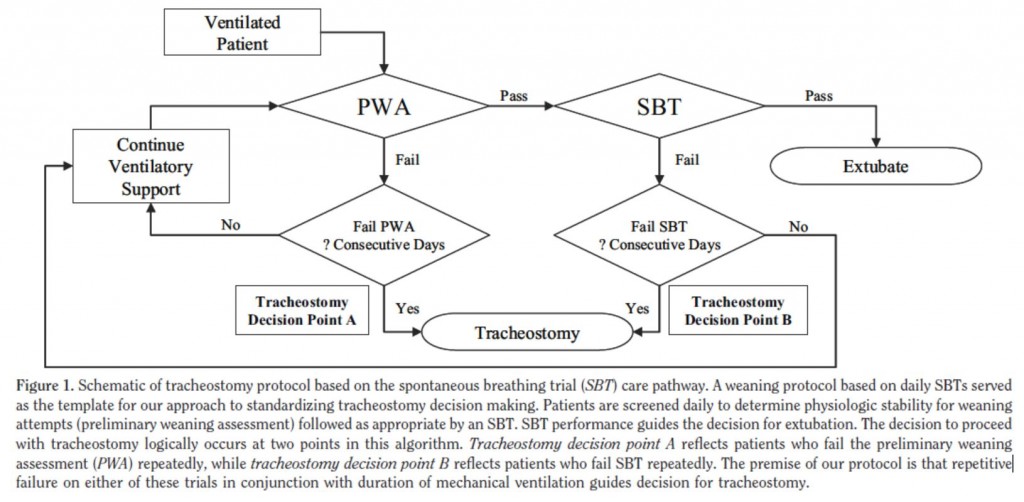
Varios estudios han examinado el momento adecuado para la realización de la traqueotomía. Los resultados han sido conflictivos y difíciles de aplicar a la práctica diaria. Se presenta un algoritmo de actuación, donde la decisión de realizar una traqueotomía, se basa en la trayectoria clínica de cada paciente (Figura 2).
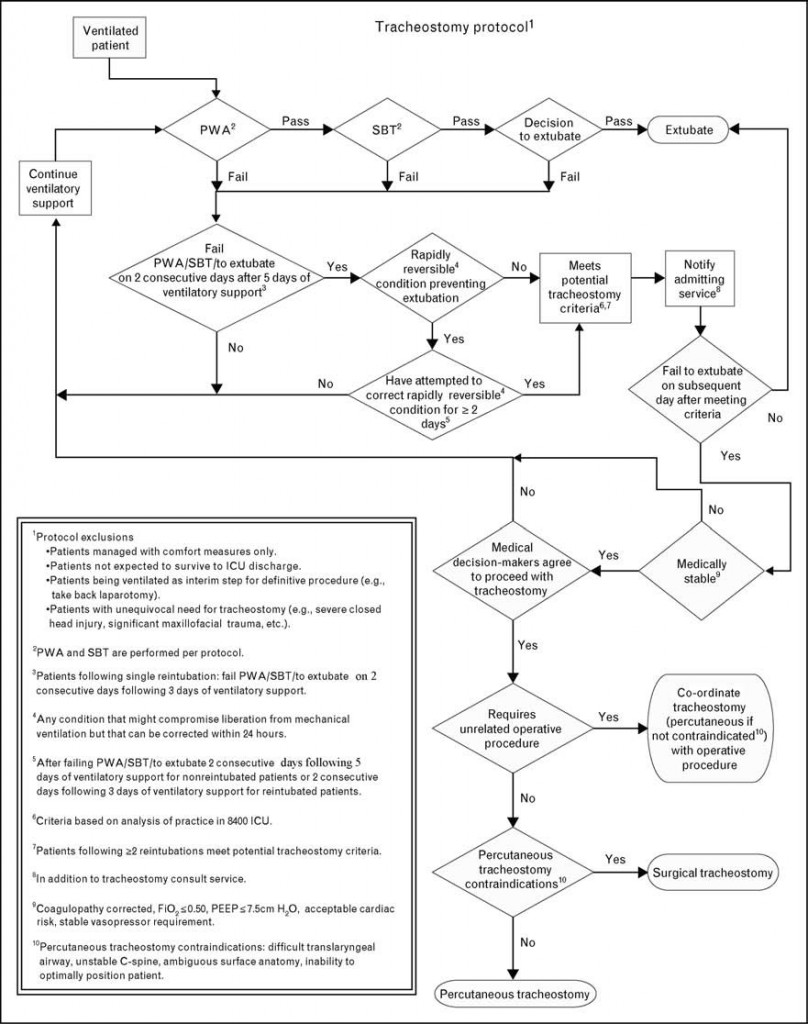
Figura 2.- Protocolo de traqueostomía. PWA, evaluación preliminar de destete; SBT, prueba de respiración espontánea; ICU, unidad de cuidados intensivos.
A pesar de décadas de experiencia y docenas de estudios clínicos, no existen protocolos aceptados de traqueotomía. Esto provoca que la práctica varíe ampliamente de un centro a otro (Figura 3). Los beneficios de esta técnica deben ser investigados desde otro punto de vista ya que la mayoría de los estudios se han enfocado en la influencia de la traqueotomía en la neumonía asociada a la ventilación mecánica, duración de la ventilación artificial, días de ingreso en la UCI, entre otros. Otros efectos menos estudiados e igualmente importantes son la facilitación del cuidado del paciente crítico, mayor confort, menor necesidad de sedación y mayor movilidad del paciente. Posiblemente sean estas variables las que permitan una mas rápida liberación del soporte ventilatorio, así como la rehabilitación, recuperación y menor estancia en la UCI.
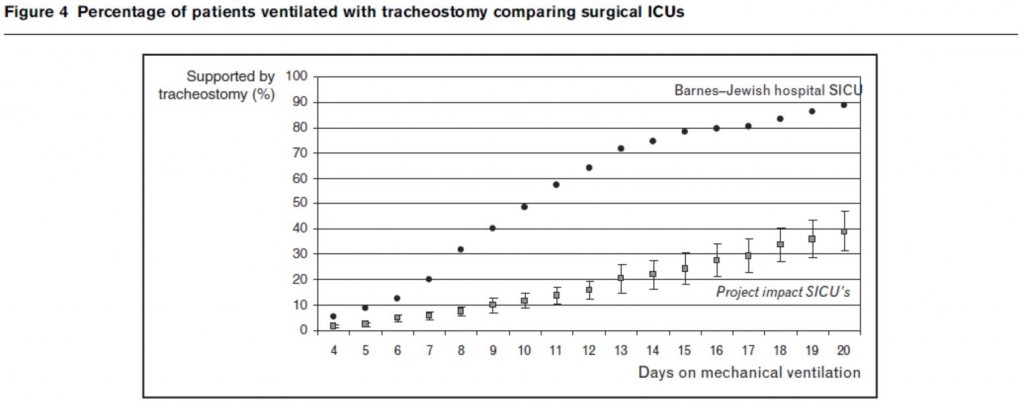
Figura 3. Porcentaje de pacientes ventilados por traqueotomía en diferentes UCIs quirúrgicas. Comparación entre la práctica de traqueotomía en 539 pacientes en la UCI quirúrgica del Hospital Barnes-Jewish y 3.043 pacientes de 18 UCIs quirúrgicas participantes en el proyecto IMPACT. La frecuencia de traqueotomía varía significativamente: 54,2% en el Hospital Barnes-Jewish vs. 13,9% en las UCIs del proyecto Impact (P<0,001).
Comentario y discusión
La traqueotomía es uno de los procedimientos mas extendidos en el cuidado del paciente crítico, incrementándose su uso hasta en un 200% 1. Entre los beneficios que ha demostrado esta técnica se incluyen mayor seguridad de la vía aérea, facilidad para el destete, entre otros 2, pero existen complicaciones importantes tales como lesión de la vía aérea, hemorragia y otras.
Teniendo en cuenta todos estos factores, la discusión de cuándo se debe realizar una traqueotomía en un paciente crítico sigue siendo controvertido. En 1.989 el American College of Chest Physicians divulga su consenso sobre vía aérea artificial en pacientes en ventilación mecánica y recomienda realizar traqueotomía a aquellos pacientes en los que se prevea ventilación mecánica mayor a 21 días; para todo el resto de pacientes la indicación temporal es dejada a criterio médico. A pesar que este límite es ampliamente usado, existen estudios observacionales que sugieren la posibilidad de un destete más precoz, en pacientes sometidos a traqueotomía antes de 3 semanas 3, 4. Sin embargo, estudios controlados y aleatorizados no han podido confirmar estos resultados (Tabla 1).
Desde 1.989 los tubos orotraqueales han sufrido modificaciones y avances tales como materiales menos rígidos, balones de baja presión, entre otros, que han disminuido la incidencia de lesiones 6. Lo cierto es que existen artículos que demuestran las complicaciones potenciales de la intubación prolongada, y queda claro la alta incidencia de neumonía asociada a la ventilación mecánica en estos pacientes, así como su impacto en la morbimortalidad 5.
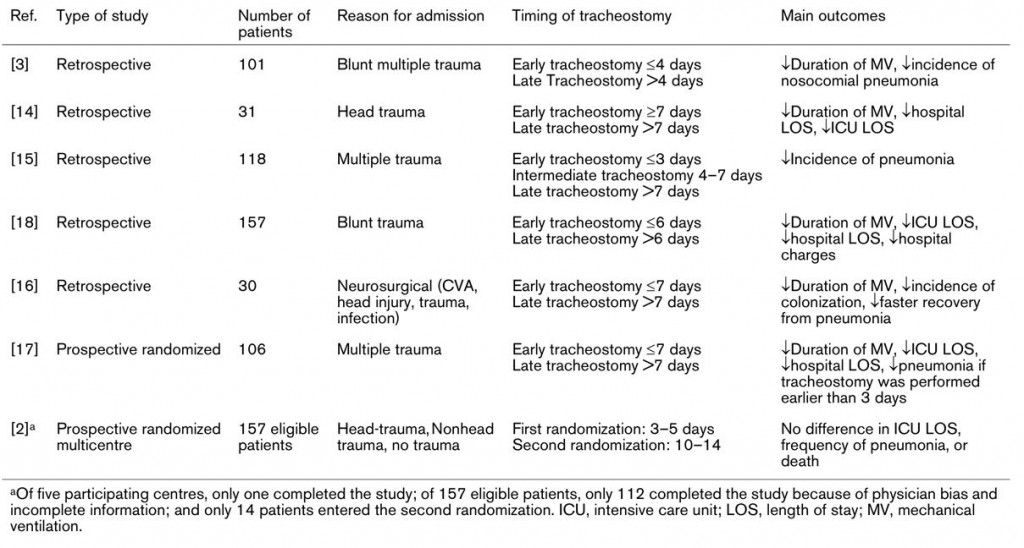
Tabla 1.- Revisión de la literatura. De: Arabi et al. Early tracheostomy in intensive care trauma patients improves resource utilization: a cohort study and literature review. Critical Care 2004; 8(5): 347-352 5.
Hasta el momento no existe evidencia clara que limite a un período de tiempo específico la intubación orotraqueal. A pesar de la extensión en el uso de la vía aérea artificial en pacientes críticos, no existen guías clínicas validadas.
Como ya se ha visto (Figura 2), Freeman et al. presentan un protocolo para la realización de traqueotomía basado en la evolución del paciente en ventilación mecánica. Diariamente se somete al paciente a una prueba de respiración espontánea (SBT). Previamente se realiza una ventana de sedación y una evaluación preliminar de destete (PWA), que determinará si el nivel se soporte ventilatorio es adecuado para proceder al destete y si habrá alguna afectación hemodinámica que lo dificulte. Aquellos que superen esta evaluación serán sometidos a SBT. Durante esta prueba el paciente recibe soporte ventilatorio mínimo durante 30 minutos, en caso de que hayan signos de distrés respiratorio o hemodinámico será catalogado como fallo en SBT y volverá a la evaluación preliminar de destete (PWA). Aquellos que superen la prueba son candidatos de extubación. La decisión de traqueotomía se valorará en aquellos pacientes que fallen continuamente en la PWA o en días sucesivos en la SBT 7 .
Este protocolo puede ser una aproximación a la estandarización en la práctica de la traqueotomía. Tal y como sus autores refieren, necesita una evaluación prospectiva que determine su eficacia. Sin embargo, el punto más fuerte de este artículo es que abre la puerta a la discusión para futuros consensos para la realización de una técnica que tiene riesgos importantes y claros beneficios.
Artículos relacionados
> Traqueostomía
> Descripción de los tubos endotraqueales
> Máscara laríngea Fastrach: Algunos trucos
> Descripción de los tubos endotraqueales
> Máscara laríngea Fastrach: Algunos trucos
Referencias bibliográficas
1.- Cox CE, Carson SS, Holmes GM, Howard A, Carey TS. Increase in tracheostomy for prolonged mechanical ventilation in North Carolina, 1993-2002. Crit Care Med. 2004; 32(11):2219-2226. (PubMed) (PMID: 15640633)
2.- Terragni PP, Antonelli M, Fumagalli R, et al. Early vs. late tracheotomy for prevention of pneumonia in mechanically ventilated adult ICU patients. J AmMedAssoc 2010; 303:1483–1489. (PubMed) (PMID: 20407057) (pdf)
3.- Scales DC, Thiruchelvam D, Kiss A, Redelmeier DA. The effect of tracheostomy timing during critical illness on long-term survival. Crit Care Med. 2008; 36(9):2547-2557. (PubMed) (PMID: 18679113)
4.- Freeman BD, Borecki IB, Coopersmith CM, Buchman TG. Relationship between tracheostomy timing and duration of mechanical ventilation in criti-cally ill patients. Crit Care Med. 2005;33(11):2513- 2520. (PubMed) (PMID: 16276175)
5.- Arabi et al. Early tracheostomy in intensive care trauma patients improves resource utilization: a cohort study and literature review. Critical Care 2004; 8(5): 347-352. (PubMed) (PMID: 15469579) (pdf)
6.- Heffner JE. Timing of tracheotomy in mechanically ventilated patients. AmRevRespirDis 1993 147:768 – 771. (PubMed) (PMID: 8442615)
7.- Freeman B, Kennedy C, Robertson TE, et al. Tracheostomy protocol: experience with development and potential utility. Crit Care Med 2008; 36:1742– 1748. (PubMed) (PMID: 18496369)
8.- Freeman BD. Should tracheostomy practice in the setting of trauma be standardized? Current Opinion in Anesthesiology 2011, 24:188–194 (PubMed) (PMID: 21386668)
8.- Freeman BD. Should tracheostomy practice in the setting of trauma be standardized? Current Opinion in Anesthesiology 2011, 24:188–194 (PubMed) (PMID: 21386668)


No hay comentarios:
Publicar un comentario