Lesión esplénica cerrada: ¿Observación, cirugía o embolización?
Cual es la mejor estrategia? Comparación de estrategias para el manejo en centros de trauma con diferentes algoritmos para evaluar las tasas globales de éxito y los resultados en los pacientes con lesión esplénica cerrada.
Dres. Bruce PJP, Helmer SD, Harrison PB, Sirico T, Haan JM
Am J Surg 2011; 202(6): 810-816
Introducción
El manejo no quirúrgico de la lesión esplénica cerrada en pacientes hemodinámicamente estables es, en la actualidad, el estándar de atención. No obstante, el uso de la embolización esplénica sigue siendo un área de debate. Algunos centros recomiendan la embolización como el tratamiento para la lesión vascular esplénica, para mejorar el salvamento y disminuir la duración de la estadía, mientras que otros sostienen que no añade beneficio e incurre en riesgos de procedimiento y aumento de los costos [1-18].
El manejo no quirúrgico de la lesión esplénica cerrada en pacientes hemodinámicamente estables es, en la actualidad, el estándar de atención. No obstante, el uso de la embolización esplénica sigue siendo un área de debate. Algunos centros recomiendan la embolización como el tratamiento para la lesión vascular esplénica, para mejorar el salvamento y disminuir la duración de la estadía, mientras que otros sostienen que no añade beneficio e incurre en riesgos de procedimiento y aumento de los costos [1-18].
En una revisión de la literatura, los autores no pudieron identificar ningún estudio comparando la costo-efectividad del manejo quirúrgico versus el angiográfico de las lesiones esplénicas cerradas. En el actual entorno económico, la práctica de una medicina costo-efectiva es crítica. Ello requiere una evaluación balanceada del uso de recursos, costos y resultados en los pacientes; sin ello, la determinación de un método preferido de manejo de pacientes con lesiones esplénicas cerradas de alto grado, o que están estables pero con fracaso del manejo no quirúrgico simple, es potencialmente problemático.
Este estudio compara el manejo angiográfico y quirúrgico en 2 hospitales, dentro de una misma comunidad, con diferentes algoritmos de acción, para medir las tasas globales de éxito y los resultados en los pacientes con lesión esplénica cerrada.
Material y métodos
Se efectuó una revisión retrospectiva de las bases de datos de trauma de 2 centros de trauma de Nivel I, verificados por el American College of Surgeons, para identificar a todos los pacientes admitidos con lesión esplénica cerrada, entre el 1 de enero de 2005 y el 31 de diciembre de 2009. Ambos centros usaron la observación inicial de los pacientes hemodinámicamente estables con lesión esplénica cerrada, pero uno de ellos usó angiografía para los pacientes con lesión esplénica de alto grado (puntaje de la American Association for the Surgery of Trauma Organ Injury Scale [AAST OIS] de 3-5), evidencia de lesión vascular en la tomografía computada (TC) abdominal, o evidencia de sangrado continuo en pacientes hemodinámicamente estables. El otro centro usó la cirugía para esos subgrupos, basado en la preferencia del profesional actuante. Luego, la revisión se estrechó a aquellos pacientes con un Injury Severity Score (ISS) de 20 o menos, limitando la revisión de las historias clínicas primariamente, a los pacientes con lesiones esplénicas aisladas. Debido a las limitaciones en el aumento de los pacientes, la revisión se expandió después para incluir un ISS de menos de 30, seguido de revisión de historias electrónicas o en papel. Eso se efectuó para identificar a aquellos pacientes que sufrieron una lesión esplénica aislada o a aquellos que tuvieron asociadas lesiones menores además de su lesión esplénica, que fueron consideradas como que no aumentaban la duración de la estadía hospitalaria por el investigador principal.
Se efectuó una revisión retrospectiva de las bases de datos de trauma de 2 centros de trauma de Nivel I, verificados por el American College of Surgeons, para identificar a todos los pacientes admitidos con lesión esplénica cerrada, entre el 1 de enero de 2005 y el 31 de diciembre de 2009. Ambos centros usaron la observación inicial de los pacientes hemodinámicamente estables con lesión esplénica cerrada, pero uno de ellos usó angiografía para los pacientes con lesión esplénica de alto grado (puntaje de la American Association for the Surgery of Trauma Organ Injury Scale [AAST OIS] de 3-5), evidencia de lesión vascular en la tomografía computada (TC) abdominal, o evidencia de sangrado continuo en pacientes hemodinámicamente estables. El otro centro usó la cirugía para esos subgrupos, basado en la preferencia del profesional actuante. Luego, la revisión se estrechó a aquellos pacientes con un Injury Severity Score (ISS) de 20 o menos, limitando la revisión de las historias clínicas primariamente, a los pacientes con lesiones esplénicas aisladas. Debido a las limitaciones en el aumento de los pacientes, la revisión se expandió después para incluir un ISS de menos de 30, seguido de revisión de historias electrónicas o en papel. Eso se efectuó para identificar a aquellos pacientes que sufrieron una lesión esplénica aislada o a aquellos que tuvieron asociadas lesiones menores además de su lesión esplénica, que fueron consideradas como que no aumentaban la duración de la estadía hospitalaria por el investigador principal.
La recolección de los datos incluyó los siguientes: demografía, lesión (mecanismo, severidad y detalles), valores vitales y de laboratorio iniciales, procedimientos efectuados, necesidad de ventilación mecánica o de admisión en la unidad de cuidados intensivos (UCI), duración de la ventilación mecánica, duración de la estadía en la UCI, productos hemáticos recibidos, complicaciones, duración de la estadía hospitalaria, mortalidad, necesidad de readmisión y costos y cargos hospitalarios. Los pacientes fueron estratificados en 3 grupos: aquellos admitidos para observación, aquellos sometidos a embolización esplénica inmediata y aquellos sometidos a cirugía inmediata (esplenorrafia, esplenectomía).
Los pacientes fueron comparados inicialmente con base en la intención de tratamiento. Los análisis subsiguientes fueron realizados comparando específicamente a pacientes tratados con embolización esplénica e intervención quirúrgica. Si los pacientes habían sido tratados con embolización, pero seguidamente eran sometidos a terapia quirúrgica, quedaron en la rama de embolización para los propósitos del análisis de datos.
Los datos fueron inicialmente resumidos. Los datos cuantitativos fueron analizados con un análisis de varianza de una vía. Si se identificaba heterogeneidad de varianza, se usó la prueba de Mann-Whitney o la de Kruskal-Wallis, cuando se compararon 2 o 3 grupos de tratamiento, respectivamente. De manera similar, las comparaciones de los datos ordinales fueron analizadas con la prueba de Mann-Whitney o con la de Kruskal-Wallis. Los datos cualitativos fueron analizados con el análisis de chi-cuadrado de Pearson o con la prueba exacta de Fisher en las instancias en que el número celular de observaciones fue 5 o menos. Los resultados de las pruebas estadísticas fueron considerados significativos si el valor resultante de P era menor de 0,05.
Este estudio fue aprobado para su implementación por los comités institucionales de revisión del Via Christi Hospital y del Wesley Medical Center, así como por el Human Subjects Committee de la University of Kansas School of Medicine, en Wichita.
Los datos fueron inicialmente resumidos. Los datos cuantitativos fueron analizados con un análisis de varianza de una vía. Si se identificaba heterogeneidad de varianza, se usó la prueba de Mann-Whitney o la de Kruskal-Wallis, cuando se compararon 2 o 3 grupos de tratamiento, respectivamente. De manera similar, las comparaciones de los datos ordinales fueron analizadas con la prueba de Mann-Whitney o con la de Kruskal-Wallis. Los datos cualitativos fueron analizados con el análisis de chi-cuadrado de Pearson o con la prueba exacta de Fisher en las instancias en que el número celular de observaciones fue 5 o menos. Los resultados de las pruebas estadísticas fueron considerados significativos si el valor resultante de P era menor de 0,05.
Este estudio fue aprobado para su implementación por los comités institucionales de revisión del Via Christi Hospital y del Wesley Medical Center, así como por el Human Subjects Committee de la University of Kansas School of Medicine, en Wichita.
Resultados
Durante el período del estudio, fueron admitidos 606 pacientes con diagnóstico de lesión esplénica cerrada. De ellos, 236 pacientes fueron identificados como teniendo una lesión esplénica aislada o una lesión esplénica asociada con otras lesiones menores, que fueron consideradas como que no aumentaban la duración de la estadía hospitalaria. De esos pacientes, 195 fueron inicialmente observados con exámenes abdominales seriados y tomas programadas de sangre, 30 fueron sometidos a una angiografía inmediata y embolización esplénica (colocación principal y/o selectiva de coils) y 11 fueron sometidos a un tratamiento quirúrgico inmediato (esplenorrafia, esplenectomía) secundario a inestabilidad hemodinámica (n = 3) o gravedad de la lesión (Tabla 1).
Durante el período del estudio, fueron admitidos 606 pacientes con diagnóstico de lesión esplénica cerrada. De ellos, 236 pacientes fueron identificados como teniendo una lesión esplénica aislada o una lesión esplénica asociada con otras lesiones menores, que fueron consideradas como que no aumentaban la duración de la estadía hospitalaria. De esos pacientes, 195 fueron inicialmente observados con exámenes abdominales seriados y tomas programadas de sangre, 30 fueron sometidos a una angiografía inmediata y embolización esplénica (colocación principal y/o selectiva de coils) y 11 fueron sometidos a un tratamiento quirúrgico inmediato (esplenorrafia, esplenectomía) secundario a inestabilidad hemodinámica (n = 3) o gravedad de la lesión (Tabla 1).
• TABLA 1: Comparación de datos demográficos, mecanismo de lesión, signos vitales iniciales y gravedad de la lesión, para los pacientes manejados inicialmente con observación, embolización o intervención quirúrgica
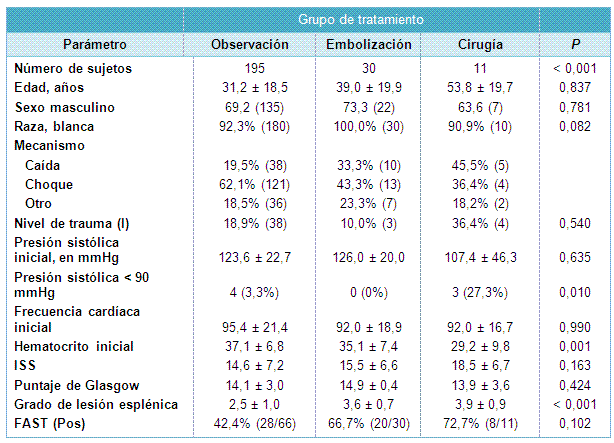
Ninguno de los centros de trauma tenía un protocolo establecido para manejar las lesiones esplénicas cerradas; por lo tanto, los pacientes estuvieron sometidos a variaciones en los tratamientos, sobre la preferencia del cirujano de trauma actuante. Basado en esas preferencias, uno de los centros de trauma trató las lesiones esplénicas más agresivamente y tendió a efectuar más esplenectomías. Ese centro de trauma fue responsable por la atención de 156 (64,5%) de los sujetos del estudio. La proporción de sujetos tratados inicialmente mediante observación, embolización y cirugía en ese hospital fue de 73,3% (n = 63), 22,1% (n = 19) y 4,7% (n = 4), respectivamente. La proporción de sujetos tratados inicialmente con observación, embolización o cirugía fue significativamente diferente entre los centros de trauma (P = 0,003).
Los resultados de sexo, raza, mecanismo de lesión, nivel de activación de trauma, presión sistólica y frecuencia cardíaca iniciales, ISS, puntaje de Glasgow, grado AAST de lesión esplénica y proporción de ecografías de trauma enfocadas al abdomen (FAST) no fueron significativamente diferentes entre los 3 grupos (Tabla 1). Los pacientes en el grupo quirúrgico fueron significativamente más añosos que aquellos que fueron inicialmente observados por sus lesiones esplénicas (53,8 vs 31,9 años; P < 0,001). Los pacientes en el grupo quirúrgico tuvieron también valores iniciales de hematocrito más bajos que los pacientes en observación (29,2 vs 37,1; P = 0,001). Pareció existir una tendencia hacia la embolización y la cirugía en los pacientes que tuvieron más exámenes FAST positivos, que en los pacientes en observación, pero no fue estadísticamente significativa (P = 0,102). Hubo una incidencia significativamente más alta de hipotensión en la admisión en el grupo quirúrgico versus los grupos de embolización y observación (P = 0,010).
Los resultados de sexo, raza, mecanismo de lesión, nivel de activación de trauma, presión sistólica y frecuencia cardíaca iniciales, ISS, puntaje de Glasgow, grado AAST de lesión esplénica y proporción de ecografías de trauma enfocadas al abdomen (FAST) no fueron significativamente diferentes entre los 3 grupos (Tabla 1). Los pacientes en el grupo quirúrgico fueron significativamente más añosos que aquellos que fueron inicialmente observados por sus lesiones esplénicas (53,8 vs 31,9 años; P < 0,001). Los pacientes en el grupo quirúrgico tuvieron también valores iniciales de hematocrito más bajos que los pacientes en observación (29,2 vs 37,1; P = 0,001). Pareció existir una tendencia hacia la embolización y la cirugía en los pacientes que tuvieron más exámenes FAST positivos, que en los pacientes en observación, pero no fue estadísticamente significativa (P = 0,102). Hubo una incidencia significativamente más alta de hipotensión en la admisión en el grupo quirúrgico versus los grupos de embolización y observación (P = 0,010).
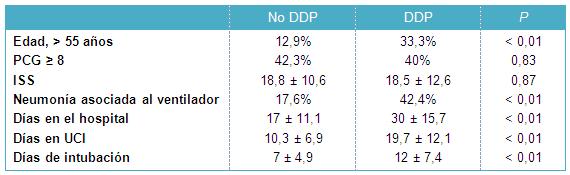
Durante los 5 años del estudio, en 9 pacientes (3,7%) fracasó el tratamiento inicial y requirieron una intervención ulterior (Tabla 2). En 5 pacientes fracasó la obervación (2,5%); 1 paciente fue tratado exitosamente con embolización y 4 pacientes requirieron esplenectomía. El paciente 1 fue un niño de 7 años de edad, que se lesionó durante una caída y tuvo una injuria esplénica de grado 4. Desarrolló un dolor abdominal agudo con descenso de los niveles de hemoglobina. Una TC repetida mostró la salida del contraste y fue tratado exitosamente con embolización esplénica. El paciente 2 fue un hombre de 68 años que se cayó, sufriendo una lesión esplénica de grado 3. El paciente había tenido un infarto de miocardio con un coágulo aneurismal en el ventrículo que requirió terapéutica anticoagulante; por lo tanto, fue sometido a una esplenectomía. El paciente 3 fue una mujer de 79 años, víctima de una accidente de tránsito, que sufrió una lesión esplénica de grado 3. Desarrolló hipotensión y dolor abdominal al 3º día de internación y fue seguidamente esplenectomizada. El paciente 4 fue un hombre de 48 años, víctima de un accidente de tránsito, que sufrió una lesión esplénica de grado 2. Desarrolló hipotensión recién al 4º día de internación, con rotura retardada del bazo, que requirió esplenectomía. El 5º paciente fue una mujer de 62 años, víctima de una caída, con una lesión esplénica de grado 3, que desarrolló dolor abdominal e hipotensión en el 4º día de internación. La paciente tenía alergia al contraste y fue sometida a una esplenectomía.
En 3 de los 30 pacientes (10%) tratados inicialmente con embolización, la misma fracasó y requirieron una esplenectomía subsecuente. Dos de esos pacientes desarrollaron abscesos esplénicos en los que fracasó el tratamiento médico, que se presentaron aproximadamente 1 mes después de la embolización. El primero de ellos, un hombre de 51 años víctima de un accidente con bicicleta con una lesión esplénica de grado 4, fue sometido a una esplenectomía parcial laparoscópica, seguida 2 semanas después por una esplenectomía total. El segundo paciente, una mujer de 31 años víctima de una caída, con una lesión esplénica de grado 3, tuvo un absceso esplénico y empiema y fue directamente esplenectomizada y sometida a una toracotomía y decorticación. El tercer paciente, un hombre de 68 años víctima de un accidente con motocicleta con una lesión esplénica de grado 4, requirió esplenectomía por sangrado continuo e hipotensión. Un paciente que fue tratado inicialmente con esplenectomía de emergencia requirió una re-exploración 4 horas después de la cirugía, por un sangrado activo de los vasos cortos gástricos.
• TABLA 2: Comparación del plan de tratamiento inicial y final para los pacientes con lesiones esplénicas cerradas
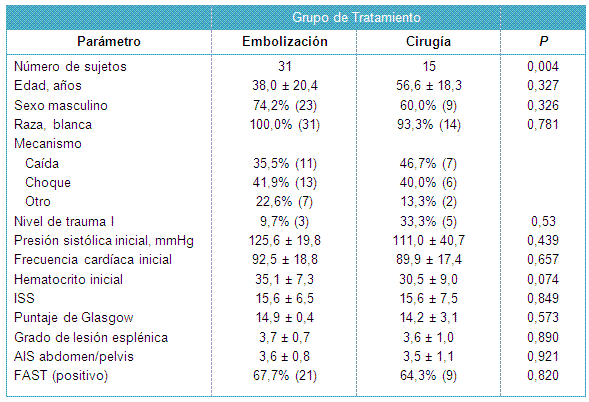
Los pacientes sometidos a embolización (embolización exitosa además de aquellos en los que fracasó y fueron sometidos a una esplenectomía), fueron comparados con aquellos que fueron sometidos inicialmente a reparación quirúrgica (Tabla 3).
Los pacientes quirúrgicos fueron significativamente más añosos que los de embolización (56,6 vs 38,0; P = 0,004) y tendieron a ser admitidos como evaluación de trauma de nivel 1 más frecuentemente (33,3% vs 9,7%; P = 0,53) y tuvieron una tendencia hacia los niveles iniciales de hemoglobina más bajos (30,5 vs 35,1; P = 0,074) y a una incidencia más alta de hipotensión inicial.
Los pacientes con cirugía y embolización no difirieron en relación con sexo, raza, mecanismo de lesión, presión sistólica o frecuencia cardíaca iniciales, severidad de la lesión o incidencia de hallazgos positivos en la FAST.
• TABLA 3: Comparación de datos demográficos, mecanismo de lesión, signos vitales iniciales y gravedad de la lesión, basado en el manejo definitivo para los pacientes tratados con embolización o intervención quirúrgica.
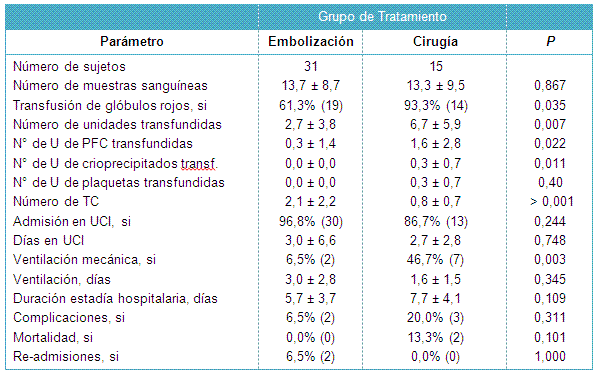
Al comparar los resultados de los pacientes sometidos a embolización versus manejo quirúrgico (Tabla 4) no hubo diferencias significativas señaladas por la cantidad de tomas de muestras de sangre, proporción de requerimiento de admisión en UCI o duración de la estadía en la UCI, número de días requeridos de ventilación mecánica, complicaciones, mortalidad o re-admisiones.
Aunque la duración de la estadía hospitalaria no fue significativamente diferente entre los grupos, hubo una tendencia hacia una estadía más corta para los pacientes con embolización (P = 0.109), que fueron dados de alta 2 días antes, en promedio, que los pacientes quirúrgicos.
Significativamente, más pacientes sometidos a esplenectomía requirieron transfusión de sangre (93,3% vs 61,3%; P = 0,035) y aquellos que la requirieron, necesitaron significativamente más unidades de glóbulos rojos empaquetados que los pacientes de embolización que requirieron transfusión (6,7 vs 2,7 unidades; P = 0,007). Los pacientes quirúrgicos requirieron también más productos hemáticos, incluyendo plasma fresco congelado (PFC), crioprecipitados y plaquetas.
Los pacientes sometidos a embolización tuvieron significativamente más TC realizadas durante su hospitalización y en la evaluación de seguimiento alejado que los pacientes esplenectomizados (2,1 vs 0,8; P < 0,001). Hubo una tendencia no significativa hacia el aumento de la mortalidad en el grupo de esplenectomía con 2 muertes (13,3%), comparado con la ausencia de muertes en el grupo de embolización (P = 0,101).
• TABLA 4: Comparación de los resultados basado en el manejo definitivo para los pacientes tratados con embolización o intervención quirúrgica
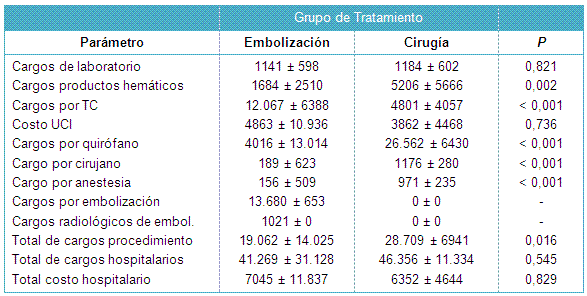
En la evaluación de los costos y cargos, los cargos de laboratorio y los costos por los días en UCI no fueron significativamente diferentes para los pacientes que recibieron embolización en comparación con aquellos con manejo quirúrgico (Tabla 5). Aunque los cargos por las TC fueron significativamente más altos en el grupo de embolización ($ 12.067 vs $ 4.801 dólares; P < 0,001), los cargos por los productos hemáticos (P = 0,002), por la sala de operaciones, cirujano y anestesia, fueron significativamente más altos en los pacientes quirúrgicos que en los de embolización (P < 0,001).
Similarmente, los cargos globales relacionados con el procedimiento (quirófano, cirujano, anestesia, embolización y cargos radiológicos por embolización) fueron significativamente más altos para los pacientes quirúrgicos, cuando se los comparó con los de embolización ($ 28.709 vs $ 19.062 dólares; P = 0,016). No obstante, tanto los costos hospitalarios totales (P = 0,829) como el total de cargos hospitalarios (P = 0,545), no fueron significativamente diferentes entre los pacientes que recibieron embolización o tratamiento quirúrgico.
• TABLA 5: Comparación de costos y cargos, basado en el manejo definitivo para los pacientes tratados con embolización o intervención quirúrgica.
Comentarios
El manejo no quirúrgico es el gold standard del tratamiento, en los pacientes con lesión esplénica cerrada, hemodinámicamente estables. Este estudio apoya esa preferencia. En la evaluación de los datos de este trabajo, el 78% de los pacientes con lesión esplénica aislada fueron tratados exitosamente sólo con observación, el 13% con embolización y el 9% con esplenectomía. Ese alto porcentaje de pacientes con observación, con una tasa baja de fracaso de la intención de tratamiento, es mayor que en la mayoría de los estudios.
Las razones detrás de ello no son claras, pero pueden estar relacionadas con un número significativo de pacientes transferidos, en los que hubo tiempo para el fracaso de la observación antes de la consulta. Con la mayor proporción de pacientes tratados con observación, es claro que el alto éxito de la observación no está relacionado con un desvió restrictivo exagerado en la selección (97,5%). En 10 pacientes (4%) fracasó su tratamiento inicial y requirieron evaluación adicional e intervenciones, con un aumento en los cargos incurridos. Tanto la angioembolización como la terapia quirúrgica tuvieron estadísticamente resultados similares como el tratamiento primario y de salvamento y están en línea con la literatura previa [1-18].
Las razones detrás de ello no son claras, pero pueden estar relacionadas con un número significativo de pacientes transferidos, en los que hubo tiempo para el fracaso de la observación antes de la consulta. Con la mayor proporción de pacientes tratados con observación, es claro que el alto éxito de la observación no está relacionado con un desvió restrictivo exagerado en la selección (97,5%). En 10 pacientes (4%) fracasó su tratamiento inicial y requirieron evaluación adicional e intervenciones, con un aumento en los cargos incurridos. Tanto la angioembolización como la terapia quirúrgica tuvieron estadísticamente resultados similares como el tratamiento primario y de salvamento y están en línea con la literatura previa [1-18].
Con un número limitado de pacientes y un protocolo de tratamiento no unificado, es difícil comentar sobre la eficacia del tratamiento. A pesar de que los grupos fueran estadísticamente similares, excepto para el grado de lesión esplénica, existen algunas otras diferencias subyacentes. Aunque sólo 3 pacientes del grupo de cirugía inicial y 4 del grupo de observación estuvieron hipotensos al arribo, hubo probablemente elementos de inestabilidad en el grupo quirúrgico que no pudieron detectarse en la revisión retrospectiva. Los pacientes con rotura retardada fueron estabilizados antes de la cirugía y probablemente pudieron haber sido tratados por cirugía o angioembolización, aunque hubo preferencia por la cirugía.
El grado de lesión esplénica fue significativamente más alto para los pacientes con embolización y cirugía que para los pacientes con observación. En estudios previos, un grado de lesión más alto fue predictivo de mayores fracasos del tratamiento no quirúrgico, con salvataje esplénico mejorado de un 10% a un 15% con la embolización [1,3,4]. Con un grado significativamente más alto en el grupo embolizado, con una tasa similar de fracaso, la embolización no parece mejorar el salvamento en este estudio limitado.
Con la mayoría de los pacientes recibiendo embolización por pseudoaneurismas, sin grado, se podría cuestionar el uso de la angioembolización. Basado en datos previos de Davis y col. [17], los pseudoaneurismas, la indicación más común para angioembolización en ambos centros, tienen una tasa de fracaso de aproximadamente el 50%, con tres cuartos de los pseudoaneurismas siendo vistos en las TC retardadas. Con un solo fracaso en el grupo de embolización, secundario a un sangrado en las primeras 8 horas, la evitación en los fracasos tardíos y la mejora en el salvamento desde el 50% previsto al 90%, parece haber cierta eficacia. Estudios prospectivos continuos relacionados con la importancia del pseudoaneurisma y el grado están en marcha, pero están fuera del alcance de este estudio limitado. Por lo tanto, el foco estuvo puesto sobre los costos globales.
La práctica médica consciente de los costos, requiere que ese concepto brinde una utilidad verdadera, antes de usar los recursos hospitalarios onerosos o limitados. Por el contrario, un abordaje inicial más agresivo puede ser finalmente más costo-efectivo, al minimizar la estadía hospitalaria o en UCI. La embolización esplénica tuvo una tasa de éxito inicial similar a la de estudios previos, con una tasa baja de complicaciones [2-4,8-17]. Tuvo también un costo de procedimiento significativamente más bajo y una tendencia hacia el descenso de la estadía hospitalaria. Esto fue balanceado por los cargos radiográficos más altos y los costos secundarios del fracaso terapéutico. Eso podría deberse al número limitado de pacientes. De manera más importante, no hubo protocolos de manejo. En un trabajo previo, la implementación de un protocolo de angioembolización para la lesión esplénica, condujo a una disminución en la estadía hospitalaria con un descenso concomitante de los costos [2].
Esas tasas de fracaso y costos similares son interesantes, pero no resuelven la preocupación primaria: ¿tiene la embolización esplénica una función inmunológica adecuada para proteger al paciente? Los datos actuales están limitados a la evidencia indirecta, excepto por una revisión de pacientes embolizados hecha en Francia. Bessoud y col. [11], controlaron los títulos séricos de los pacientes y sólo uno fue considerado inadecuado; ello ocurrió en un paciente con cáncer pre-existente. Se requieren estudios adicionales para contestar esta cuestión clínica vital, no económica.
Conclusiones
El manejo no quirúrgico en pacientes hemodinámicamente estables con lesión esplénica cerrada, sigue siendo el preferido y es efectivo desde un punto de vista clínico y de costos. La embolización esplénica es un adjunto valioso del tratamiento no quirúrgico de la lesión esplénica cerrada y con tendencia a ser más costo-efectiva, con la disminución de la duración de la estadía hospitalaria, a pesar de una tasa similar de fracaso.
Bibliografía
1. Peitzman A.B., Heil B., Rivera L., et al: Blunt splenic injury in adults: multi-institutional study of the Eastern Association for the Surgery of Trauma. J Trauma 49. 177-189.2000;
2. Haan J., Ilahi O.N., Kramer M., et al: Protocol-driven nonoperative management in patients with blunt splenic trauma and minimal associated injury decreases length of stay. J Trauma 55. 317-322.2003;
3. Haan J.M., Bochicchio G.V., Kramer N., et al: Nonoperative management of blunt splenic injury: a 5-year experience. J Trauma 58. 492-498.2005;
4. Haan J.M., Biffl W., Knudson M.M., et al: Splenic embolization revisited: a multicenter review. J Trauma 56. 542-547.2004;
5. Savage S.A., Zarzaur B.L., Magnotti L.J., et al: The evolution of blunt splenic injury: resolution and progression. J Trauma 64. 1085-1092.2008;
6. McCray V.W., Davis J.W., Lemaster D., et al: Observation for nonoperative management of the spleen: how long is long enough?. J Trauma 65. 1354-1358.2008;
7. Smith J., Armen S., Cook C.H., et al: Blunt splenic injuries: have we watched long enough?. J Trauma 64. 656-665.2008;
8. Wei B., Hemmila M.R., Arbabi S., et al: Angioembolization reduces operative intervention for blunt splenic injury. J Trauma 64. 1472-1477.2008;
9. Wahl W.L., Ahrns K.S., Chen S., et al: Blunt splenic injury: operation versus angiographic embolization. Surgery 136. 891-899.2004;
10. Raikhlin A., Baerlocher M.O., Asch M.R., et al: Imaging and transcatheter arterial embolization for traumatic splenic injuries: review of the literature. Can J Surg 51. 464-472.2008;
11. Bessoud B., Duchosal M.A., Siegrist C.A., et al: Proximal splenic artery embolization for blunt splenic injury: clinical, immunologic, and ultrasound-Doppler follow-up. J Trauma 62. 1481-1486.2007;
12. Smith H.E., Biffl W.L., Majercik S.D., et al: Splenic artery embolization: have we gone too far?. J Trauma 61. 541-546.2006;
13. Cooney R., Ku J., Cherry R., et al: Limitations of splenic angioembolization in treating blunt splenic injury. J Trauma 59. 926-932.2005;
14. Naess P.A., Gaarder C., Dormagen J.B.: Nonoperative management of pediatric splenic injury with angiographic embolization. J Pediatr Surg 40. E63-E64.2005;
15. Liu P.P., Lee W.C., Cheng Y.F., et al: Use of splenic artery embolization as an adjunct to nonsurgical management of blunt splenic injury. J Trauma 56. 768-773.2004;
16. Firstenberg M.S., Plaisier B., Newman J.S., et al: Successful treatment of delayed splenic rupture with splenic artery embolization. Surgery 123. 584-586.1998;
17. Davis K.A., Fabian T.C., Croce M.A., et al: Improved success in nonoperative management of blunt splenic injuries: embolization of splenic artery pseudoaneurysms. J Trauma 44. 1008-1015.1998;
18. Harbrecht B.G., Ko S.H., Watson G.A., et al: Angiography for blunt splenic trauma does not improve the success rate of nonoperative management. J Trauma 63. 44-49.2007.


No hay comentarios:
Publicar un comentario