Pequeñas pero poderosas; El propósito de este estudio fue describir la experiencia de dos centros de cirugía endócrina con alto volumen de pacientes y descubrir las características que distinguen un adenoma paratiroideo intratiroideo de los adenomas únicos cervicales no intratiroideos.
Dres. Mazeh H, Kouniavsky G, Schneider DF, Makris KI, Sippel RS, Dackiw APB, Chen H, Zeiger MASurgery 2012; 152(6): 1193-1200
Introducción
El hiperparatiroidismo primario es la tercera causa más común de desorden endócrino, con una incidencia de aproximadamente 1 por 1.000 personas (0,1%) en los Estados Unidos; hay 70.000-90.000 casos nuevos diagnosticados cada año [1,2]. En más del 80 % de los casos, un único adenoma paratioideo es identificado, mientras que los adenomas dobles ocurren en el 5-8% y la hiperplasia multiglandular en el 15% restante [1-4].
En las 2 décadas pasadas, la cirugía paratiroidea ha evolucionado desde la exploración bilateral del cuello tradicional a la paratiroidectomia mínimamente invasiva (PMI) [3-5]. Ese abordaje quirúrgico focalizado ofrece los beneficios de evitar la exploración innecesaria del lado contralateral, menor tiempo operatorio, incisión más pequeña, disminución del dolor postoperatorio, menor riesgo de hipocalcemia y de lesión nerviosa y resultados comparables a la exploración bilateral del cuello [3,5-7]. La localización preoperatoria precisa en la clave para una PMI exitosa; no obstante, los adenomas paratiroideos ectópicos son identificados en el 16-30% de los casos y pueden ocasionar un desafío al cirujano [8-12]. Una de esas localizaciones ectópicas es el adenoma paratiroideo intratiroideo (APIT).
El desarrollo embriológico del APIT es poco conocido. Las glándulas paratiroides se originan de la 3º y 4º bolsa faríngeas y completan su migración en la 7º semana de gestación. Se ha sugerido que las variaciones durante esa migración ocasionan la localización ectópica de la glándula paratiroides y es posible que durante la fusión de los lóbulos tiroideos lateral y medial, una glándula paratiroidea pueda ser atrapada dentro de la glándula tiroides en desarrollo [11,13]. La incidencia del APIT tampoco está bien documentada, pero oscila en el 0,7-6,7% [14-16]. Ese rango amplio probablemente proviene de la falta de acuerdo sobre la definición del APIT, dado que algunos autores incluyen a los adenomas paratiroideos que están parcialmente dentro de la cápsula tiroidea, mientras que otros definen como APIT verdadero a una glándula que está totalmente incluida dentro del parénquima tiroideo. Los APIT verdaderos que están contenidos dentro de la glándula tiroides no son fácilmente aparentes durante la exploración quirúrgica del cuello. Los estudios por imágenes preoperatorios a menudo confunden los APIT con nódulos tiroideos; son hipoecoicos en la ecografía y tienen una captación aumentada en la centellografía con Tc 99m-sestamibi (MIBI), similar a un nódulo tiroideo.
Dado que la literatura actual sobre los APIT está limitada a pequeñas series y reporte de casos, es difícil deducir recomendaciones quirúrgicas prácticas relacionadas con la evaluación y manejo operatorio óptimo de esa rara entidad. La aspiración guiada por ecografía del APIT sospechado y el análisis de la hormona paratiroidea (HPT) del aspirado, puede diagnosticar correctamente la presencia de un adenoma paratiroideo dentro de la tiroides [18.19]. Sin embargo, el abordaje operatorio frecuentemente depende exclusivamente de la sospecha preoperatoria y las recomendaciones van desde la disección intratiroidea a la lobectomía del lado sospechado. La ecografía preoperatoria y el uso de sonda gamma intraoperatoria pueden facilitar también la localización en la sala de operaciones.
Actualmente, las características de un APIT verdadero han sido pobremente descritas y ningún estudio ha comparado su presentación con otros adenomas paratiroideos cervicales. El propósito de este estudio fue describir la experiencia de dos centros de cirugía endócrina con alto volumen de pacientes y descubrir las características que distinguen un APIT de los adenomas únicos cervicales pero no intratiroideos.
Métodos
Se efectuó una revisión de las bases de datos prospectivas de la Johns Hopkins University School of Medicine y de la University of Wisconsin Endocrine Surgery Sections, para identificar a todos los pacientes que fueron sometidos a paratiroidectomía por hiperparatiroidismo primario, entre enero de 2002 y junio de 2011. Se obtuvo la aprobación institucional de los comités de revisión de ambos centros. Los reportes operatorios y anatomopatológicos fueron revisados para identificar a los pacientes que tuvieron adenomas paratiroideos dentro de la glándula tiroides. Los pacientes con hiperperatiroidismo secundario o terciario fueron excluidos. Sólo los pacientes con glándulas paratiroides que estaban dentro del parénquima tiroideo y que requirieron disección tiroidea (o lobectomía) fueron incluidos. Los pacientes con glándulas paratiroides subcapsulares descritas en el reporte operatorio, también fueron excluidos de la cohorte de este estudio.
Los datos demográficos de los pacientes y los síntomas preoperatorios fueron documentados. Las evaluaciones preoperatorias fueron anotadas, incluyendo valores de laboratorio, modalidades e interpretación de las imágenes y otros procedimientos diagnósticos, tales como aspiración guiada por ecografía o muestreo de la vena yugular interna (VYI). Cada reporte operatorio fue cuidadosamente revisado y el procedimiento efectuado, los adjuntos intraoperatorios usados, hallazgos intraoperatorios, toma de decisión del cirujano y niveles intraoperatorios de HPT (HPTio) fueron extractados. Además, fueron registrados, la anatomía patológica final, las complicaciones postoperatorias y los resultados.
Análisis del control de casos
En las 2 décadas pasadas, la cirugía paratiroidea ha evolucionado desde la exploración bilateral del cuello tradicional a la paratiroidectomia mínimamente invasiva (PMI) [3-5]. Ese abordaje quirúrgico focalizado ofrece los beneficios de evitar la exploración innecesaria del lado contralateral, menor tiempo operatorio, incisión más pequeña, disminución del dolor postoperatorio, menor riesgo de hipocalcemia y de lesión nerviosa y resultados comparables a la exploración bilateral del cuello [3,5-7]. La localización preoperatoria precisa en la clave para una PMI exitosa; no obstante, los adenomas paratiroideos ectópicos son identificados en el 16-30% de los casos y pueden ocasionar un desafío al cirujano [8-12]. Una de esas localizaciones ectópicas es el adenoma paratiroideo intratiroideo (APIT).
El desarrollo embriológico del APIT es poco conocido. Las glándulas paratiroides se originan de la 3º y 4º bolsa faríngeas y completan su migración en la 7º semana de gestación. Se ha sugerido que las variaciones durante esa migración ocasionan la localización ectópica de la glándula paratiroides y es posible que durante la fusión de los lóbulos tiroideos lateral y medial, una glándula paratiroidea pueda ser atrapada dentro de la glándula tiroides en desarrollo [11,13]. La incidencia del APIT tampoco está bien documentada, pero oscila en el 0,7-6,7% [14-16]. Ese rango amplio probablemente proviene de la falta de acuerdo sobre la definición del APIT, dado que algunos autores incluyen a los adenomas paratiroideos que están parcialmente dentro de la cápsula tiroidea, mientras que otros definen como APIT verdadero a una glándula que está totalmente incluida dentro del parénquima tiroideo. Los APIT verdaderos que están contenidos dentro de la glándula tiroides no son fácilmente aparentes durante la exploración quirúrgica del cuello. Los estudios por imágenes preoperatorios a menudo confunden los APIT con nódulos tiroideos; son hipoecoicos en la ecografía y tienen una captación aumentada en la centellografía con Tc 99m-sestamibi (MIBI), similar a un nódulo tiroideo.
Dado que la literatura actual sobre los APIT está limitada a pequeñas series y reporte de casos, es difícil deducir recomendaciones quirúrgicas prácticas relacionadas con la evaluación y manejo operatorio óptimo de esa rara entidad. La aspiración guiada por ecografía del APIT sospechado y el análisis de la hormona paratiroidea (HPT) del aspirado, puede diagnosticar correctamente la presencia de un adenoma paratiroideo dentro de la tiroides [18.19]. Sin embargo, el abordaje operatorio frecuentemente depende exclusivamente de la sospecha preoperatoria y las recomendaciones van desde la disección intratiroidea a la lobectomía del lado sospechado. La ecografía preoperatoria y el uso de sonda gamma intraoperatoria pueden facilitar también la localización en la sala de operaciones.
Actualmente, las características de un APIT verdadero han sido pobremente descritas y ningún estudio ha comparado su presentación con otros adenomas paratiroideos cervicales. El propósito de este estudio fue describir la experiencia de dos centros de cirugía endócrina con alto volumen de pacientes y descubrir las características que distinguen un APIT de los adenomas únicos cervicales pero no intratiroideos.
Métodos
Se efectuó una revisión de las bases de datos prospectivas de la Johns Hopkins University School of Medicine y de la University of Wisconsin Endocrine Surgery Sections, para identificar a todos los pacientes que fueron sometidos a paratiroidectomía por hiperparatiroidismo primario, entre enero de 2002 y junio de 2011. Se obtuvo la aprobación institucional de los comités de revisión de ambos centros. Los reportes operatorios y anatomopatológicos fueron revisados para identificar a los pacientes que tuvieron adenomas paratiroideos dentro de la glándula tiroides. Los pacientes con hiperperatiroidismo secundario o terciario fueron excluidos. Sólo los pacientes con glándulas paratiroides que estaban dentro del parénquima tiroideo y que requirieron disección tiroidea (o lobectomía) fueron incluidos. Los pacientes con glándulas paratiroides subcapsulares descritas en el reporte operatorio, también fueron excluidos de la cohorte de este estudio.
Los datos demográficos de los pacientes y los síntomas preoperatorios fueron documentados. Las evaluaciones preoperatorias fueron anotadas, incluyendo valores de laboratorio, modalidades e interpretación de las imágenes y otros procedimientos diagnósticos, tales como aspiración guiada por ecografía o muestreo de la vena yugular interna (VYI). Cada reporte operatorio fue cuidadosamente revisado y el procedimiento efectuado, los adjuntos intraoperatorios usados, hallazgos intraoperatorios, toma de decisión del cirujano y niveles intraoperatorios de HPT (HPTio) fueron extractados. Además, fueron registrados, la anatomía patológica final, las complicaciones postoperatorias y los resultados.
Análisis del control de casos
Un subgrupo de pacientes con APIT único fue comparado también con controles apareados por edad y sexo sin APIT únicos, con una proporción de 1:3 (Fig. 1). Para identificar las diferencias entre los grupos con APIT y sin APIT, se usó el análisis univariado con las pruebas de chi cuadrado y de t. Los cálculos estadísticos fueron completados usando el programa SPSS (versión 17; SPSS, Inc., Chicago, IL), y una P < 0,05 fue considerada estadísticamente significativa.
.jpg)
• FIGURA 1: Diagrama de flujo del estudio
Resultados
Entre 2002 y 2011, 4.868 pacientes fueron sometidos a paratiroidectomía en 1 de las 2 instituciones y 101 fueron etiquetados como intratiroideos. De esos, 53 casos (1%) fueron identificados como glándulas intratiroideas verdaderas, que estaban enteramente dentro del parénquima tiroideo. La edad media de los pacientes fue de 54 ± 2 años y el 77% de los pacientes fue femenino. Cuatro pacientes (8%) habían sido sometidos a paratiroidectomía previa y fueron nuevamente operados por hiperparatiroidismo persistente.
Evaluación preoperatoria
Entre 2002 y 2011, 4.868 pacientes fueron sometidos a paratiroidectomía en 1 de las 2 instituciones y 101 fueron etiquetados como intratiroideos. De esos, 53 casos (1%) fueron identificados como glándulas intratiroideas verdaderas, que estaban enteramente dentro del parénquima tiroideo. La edad media de los pacientes fue de 54 ± 2 años y el 77% de los pacientes fue femenino. Cuatro pacientes (8%) habían sido sometidos a paratiroidectomía previa y fueron nuevamente operados por hiperparatiroidismo persistente.
Evaluación preoperatoria
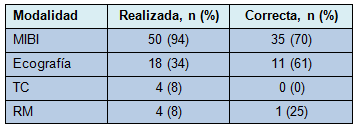
Dentro de la cohorte del estudio, el 28% estaba asintomático y el 40% experimentaba dolor óseo, el 26% fatiga y el 22% tenía litiasis renal. Los antecedentes familiares y de radiación estuvieron presentes en el 10% y el 4% de los pacientes, respectivamente. Los niveles medios preoperatorios de calcio y de HPT fueron 11,1 ± 0,1 mg/dL y 192 ± 35 pg/mL, respectivamente. Los niveles medios de calcio urinario fueron 386 ± 30 mg/d; fosfato 2,9 ± 0,1 mg/dL; fosfatasa alcalina 106± 7 u/L; vitamina D total 24 ± 2 ng/mL y el puntaje de densidad ósea -1,7 ± 0,2. La Tabla 1 resume las modalidades de imágenes usadas y el porcentaje de estudios que identificaron correctamente un APIT. La resonancia magnética (RM) y la tomografía computada (TC) se realizaron cada una en 4 pacientes (8%) y sólo en 1 de ellos se localizó correctamente con la RM un APIT. La aspiración con aguja fina (PAF) guiada por ecografía fue realizada en 5 pacientes (9%) y localizó correctamente el APIT en 4 de 5 pacientes (80%).
• TABLA 1: Modalidades de imágenes usadas y tasas de localización correcta para la cohorte en estudio
Hallazgos operatorios y curso clínico
La exploración bilateral fue realizada en 28 pacientes (53%) y la PMI en 25 (47%). El adenoma único fue identificado en 44 pacientes (83%). Los adenomas dobles fueron identificados en 4 pacientes (8%) y la hiperplasia de las 4 glándulas en 5 pacientes (9%). El muestreo de VYI intraoperatorio fue efectuado en 2 pacientes (4%) pero fue documentado como útil, en el reporte operatorio, sólo en 1 paciente. La sonda gamma fue usada en 29 pacientes (55%) y documentada como de ayuda, en el reporte operatorio, en 26 pacientes (90%). La punta del APIT fue visible en la glándula tiroides en 6 pacientes (11%) y estaba completamente rodeado por tejido tiroideo en 47 pacientes (89%). La lobectomía tiroidea fue efectuada en 17 pacientes (32%) y la enucleación o lobectomía parcial fue usada para resecar la glándula paratiroidea en 36 pacientes (68%). De las 48 glándulas en las que estaba claro si eran inferiores o superiores, 36 de ellas (75%) eran inferiores y 12 (25%) superiores (Fig. 2). La HPT media previa a la incisión fue de 222 ± 47 pg/mL y los niveles de la HPT media a los 5, 10 y 15 minutos posteriores a la incisión fueron de 125 ± 38, 79 ± 32 y 49 ± 8 pg/mL, respectivamente. El peso medio de la glándula fue de 339 ± 38 mg.
La exploración bilateral fue realizada en 28 pacientes (53%) y la PMI en 25 (47%). El adenoma único fue identificado en 44 pacientes (83%). Los adenomas dobles fueron identificados en 4 pacientes (8%) y la hiperplasia de las 4 glándulas en 5 pacientes (9%). El muestreo de VYI intraoperatorio fue efectuado en 2 pacientes (4%) pero fue documentado como útil, en el reporte operatorio, sólo en 1 paciente. La sonda gamma fue usada en 29 pacientes (55%) y documentada como de ayuda, en el reporte operatorio, en 26 pacientes (90%). La punta del APIT fue visible en la glándula tiroides en 6 pacientes (11%) y estaba completamente rodeado por tejido tiroideo en 47 pacientes (89%). La lobectomía tiroidea fue efectuada en 17 pacientes (32%) y la enucleación o lobectomía parcial fue usada para resecar la glándula paratiroidea en 36 pacientes (68%). De las 48 glándulas en las que estaba claro si eran inferiores o superiores, 36 de ellas (75%) eran inferiores y 12 (25%) superiores (Fig. 2). La HPT media previa a la incisión fue de 222 ± 47 pg/mL y los niveles de la HPT media a los 5, 10 y 15 minutos posteriores a la incisión fueron de 125 ± 38, 79 ± 32 y 49 ± 8 pg/mL, respectivamente. El peso medio de la glándula fue de 339 ± 38 mg.
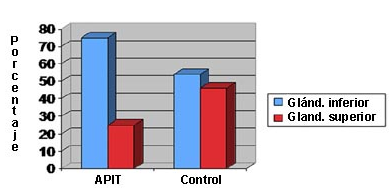
• FIGURA 2: Diferencias en la distribución de la localización de las glándulas entre los pacientes con APIT único y los controles (P = 0,02)
Pacientes con estudios por imágenes incorrectos
De los pacientes incluidos en este estudio, 12 (23%) tuvieron estudios por imágenes sin localización o con confusión. Todos esos pacientes fueron sometidos a exploración bilateral del cuello. La sonda gamma fue usada intraoperatoriamente para localizar exitosamente al APIT en 7 pacientes. Tres pacientes tenían un nódulo tiroideo palpable: se realizó lobectomía en 2 de ellos y enucleación del APIT en 1. En 2 pacientes, la lobectomía tiroidea fue efectuada después de una exploración amplia negativa el cuello. En 1 de esos pacientes, el muestreo de VYI ayudó para localizar el lado del adenoma y se realizó la lobectomía y en el otro paciente se identificaron todas las otras 3 glándulas paratiroides y, por lo tanto, la lobectomía se realizó en el lado en donde 1 sola glándula había sido identificada.
Curso postoperatorio y resultados
Se alcanzó la curación en todos los pacientes y no hubo recidivas con un seguimiento alejado medio de 30,2 ± 5 meses. La duración media de la estadía hospitalaria fue de 0,6 ± 0,1 días. Los niveles medios del calcio y de la HPT a los 10 días después de la cirugía fueron de 9,2 ± 0,1 y 55 ± 6, respectivamente, y a los 6 meses después de la cirugía, de 9,4 ±0,1 y 63 ± 9, respectivamente. Las complicaciones postoperatorias fueron documentadas en 12 pacientes (22%), La hipocalcemia transitoria fue identificada en 5 pacientes (9%) y la disfonía transitoria en 2 pacientes (4%). Sólo 2 pacientes (4%) tuvieron hipocalcemia permanente. Las otras complicaciones fueron disfagia temporaria leve, retención urinaria y extubación demorada.
Comparación de los casos control
Comparación de los casos control
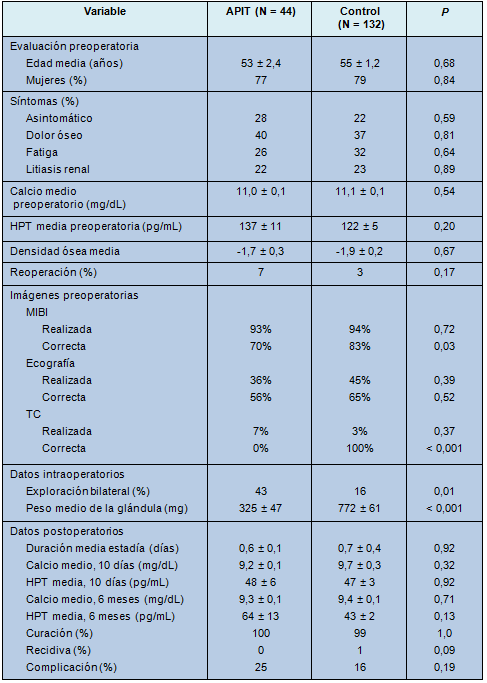
Del grupo en estudio, sólo los pacientes con APIT único (n = 44) fueron incluidos con propósitos de comparación y fueron comparados con pacientes con adenomas únicos de las bases de datos prospectivas de las 2 instituciones participantes, con una relación de 1:3; por lo tanto, 132 pacientes fueron incluidos en el grupo control (Fig. 1). La Tabla 2 resume las diferencias entre los 2 subgrupos. No hubo diferencias estadísticamente significativas en ninguna de las variables preoperatorias mensuradas. Las 2 modalidades de imágenes más comunes en ambos grupos fueron la MIBI y la ecografía, seguidas por la TC. Ni la RM ni la PAF guidad por ecografía fueron realizadas en el grupo control y eso fue significativamente diferente entre los 2 subgrupos para ambas modalidades (9% vs 0%; P = 0,002). La localización correcta del adenoma paratiroideo fue más alta en el grupo control, tanto con la MIBI (83% vs 70%; P 0,03) como con la TC (100% vs 0%; P < 0,0001). No hubo diferencias con respecto a la localización ecográfica. Los pacientes con APIT tuvieron glándulas significativamente más pequeñas (325 ± 47 mg vs 772 ± 61 mg; P < 0,0001) y fueron descubiertas más frecuentemente como parte de la exploración bilateral del cuello (43% vs 16%; P < 0,0001). Tomada en conjunto, la distribución global de la localización del APIT fue significativamente diferente entre los 2 grupos (P = 0,006; Fig. 2). Considerando separadamente cada localización, hubo significativamente más adenomas paratiroideos inferiores que fueron intratiroideos que en los controles (75% vs 54%; P = 0,02). No hubo diferencias significativas entre los grupos para todas las variables postoperatorias mensuradas.
• TABLA 2: Comparación entre los adenomas paratiroideos intratiroideos únicos y los casos de control

Discusión
La incidencia de APIT en el escenario del hiperparatiroidismo primario está pobremente definida y oscila en el 0,7-6,7%, en parte debido a la falta de una clara definición de APIT en algunos de los estudios [14-16]. Aunque mayormente descrito en reporte de casos y series de casos, Goodman y col. [16], reportaron recientemente que el APIT fue responsable del 0,7% de los adenomas paratiroideos en una cohorte grande. En su estudio, los APIT fueron definidos como estando dentro de la glándula tiroides y otro 1,2% estaban estrechamente adheridos o parcialmente incluidos dentro de la glándula tiroides [16]. En el presente estudio, que incluyó sólo a los adenomas paratiroideos completamente rodeados por tejido tiroideo, se identificaron 53 APIT en una cohorte muy grande de 4.868 pacientes, resultando en una incidencia del 1%. Esa definición firme junto con el hecho de que se incluyeron sólo a los pacientes con hiperparatiroidismo primario pueden explicar porqué los resultados de este estudio son más cercanos al rango más bajo de la incidencia previamente descrita. Independientemente de su rareza, sin embargo, un cirujano que opera por un hiperparatiroidismo primario debería estar consciente de esa posibilidad cuando no se encuentra un adenoma paratiroideo en su ubicación habitual.
Los resultados de presente estudio son útiles de 2 maneras. Primero, la parte descriptiva de esta cohorte grande de APIT puede arrojar luz sobre la evaluación preoperatoria y el manejo operatorio de estos adenomas desafiantes. Segundo, la comparación con los adenomas únicos del grupo control puede permitir algunos conocimientos de las características del APID. En este estudio, las imágenes preoperatorias jugaron un papel importante en el logro del éxito operatorio. Mientras que la MIBI alcanzó la tasa más alta de localización precisa (70%), los autores consideran que existe un rol importante para la ecografía preoperatoria realizada por el cirujano o el radiólogo [20]. La ecografía puede confirmar la presencia de un APIT sugerido por los resultados de la MIBI, puede facilitar la PAF del nódulo intratiroideo si es necesario y confirmar el diagnóstico por los niveles de HPT del aspirado y puede localizar el APIT y potencialmente permitir la disección intratiroidea y obviar la necesidad de una lobectomía (Fig. 3). No obstante, la PAF es generalmente innecesaria y pude causar una cicatrización significativa en el campo quirúrgico [21]. Aunque sólo unos pocos pacientes de la cohorte fueron sometidos a TC o a RM, en general, esas modalidades no probaron ser particularmente útiles para la localización de un APIT.
La incidencia de APIT en el escenario del hiperparatiroidismo primario está pobremente definida y oscila en el 0,7-6,7%, en parte debido a la falta de una clara definición de APIT en algunos de los estudios [14-16]. Aunque mayormente descrito en reporte de casos y series de casos, Goodman y col. [16], reportaron recientemente que el APIT fue responsable del 0,7% de los adenomas paratiroideos en una cohorte grande. En su estudio, los APIT fueron definidos como estando dentro de la glándula tiroides y otro 1,2% estaban estrechamente adheridos o parcialmente incluidos dentro de la glándula tiroides [16]. En el presente estudio, que incluyó sólo a los adenomas paratiroideos completamente rodeados por tejido tiroideo, se identificaron 53 APIT en una cohorte muy grande de 4.868 pacientes, resultando en una incidencia del 1%. Esa definición firme junto con el hecho de que se incluyeron sólo a los pacientes con hiperparatiroidismo primario pueden explicar porqué los resultados de este estudio son más cercanos al rango más bajo de la incidencia previamente descrita. Independientemente de su rareza, sin embargo, un cirujano que opera por un hiperparatiroidismo primario debería estar consciente de esa posibilidad cuando no se encuentra un adenoma paratiroideo en su ubicación habitual.
Los resultados de presente estudio son útiles de 2 maneras. Primero, la parte descriptiva de esta cohorte grande de APIT puede arrojar luz sobre la evaluación preoperatoria y el manejo operatorio de estos adenomas desafiantes. Segundo, la comparación con los adenomas únicos del grupo control puede permitir algunos conocimientos de las características del APID. En este estudio, las imágenes preoperatorias jugaron un papel importante en el logro del éxito operatorio. Mientras que la MIBI alcanzó la tasa más alta de localización precisa (70%), los autores consideran que existe un rol importante para la ecografía preoperatoria realizada por el cirujano o el radiólogo [20]. La ecografía puede confirmar la presencia de un APIT sugerido por los resultados de la MIBI, puede facilitar la PAF del nódulo intratiroideo si es necesario y confirmar el diagnóstico por los niveles de HPT del aspirado y puede localizar el APIT y potencialmente permitir la disección intratiroidea y obviar la necesidad de una lobectomía (Fig. 3). No obstante, la PAF es generalmente innecesaria y pude causar una cicatrización significativa en el campo quirúrgico [21]. Aunque sólo unos pocos pacientes de la cohorte fueron sometidos a TC o a RM, en general, esas modalidades no probaron ser particularmente útiles para la localización de un APIT.
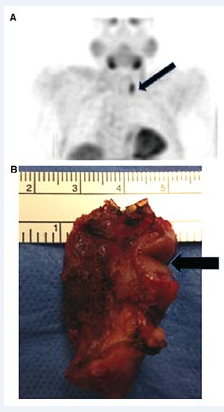
• FIGURA 3: MIBI y fotografía intraoperatoria de un APIT. (A) La MIBI revela un adenoma en la posición superior izquierda (flecha). La ecografía reveló un nódulo hipoecoico de 1,6 cm y los resultados de la PAF fueron interpretados como neoplasia folicular. (B) Fotografía intraoperatoria que muestra un APIT (flecha)
La exploración bilateral fue realizada sólo en el 53% de los pacientes, reflejando probablemente la extensa experiencia con la PMI en ambas instituciones, donde está disponible una excelente localización preoperatoria. La exploración bilateral del cuello fue planificada en sólo 4 pacientes que habían tenido estudios por imágenes negativos. Todos los otros pacientes tuvieron imágenes sugestivas de otra localización, enfermedad multiglandular y/o caída inadecuada de los niveles de HPT después de la resección paratiroidea. Las tasas de adenomas únicos, adenomas dobles e hiperplasia multiglandular fueron similares a lo que está descrito en la literatura y eso debe tenerse en mente cuando los niveles de HPT fallan en tener una caída adecuada después de la resección de 1 adenoma. Aunque se usaron diferentes técnicas quirúrgicas en las 2 instituciones, el estudio ofrece una visión amplia de los adjuntos intraoperatorios que pueden ser usados. Por ejemplo, el uso de la sonda gamma intraoperatoria probó localizar correctamente el APIT en el 90% de los casos en que fue empleada. No obstante, la sonda gamma tiene varias dificultades y se requiere experiencia para diferenciar adecuadamente entre el conteo de fondo de la glándula tiroides y el conteo proveniente de un APIT [22]. Sin embargo, el uso de la sonda gamma puede disminuir la necesidad de una lobectomía tiroidea. Dado que el muestreo de VYI fue realizado sólo en 2 casos, no se pueden hacer conclusiones sobre su utilidad. Los autores desean subrayar la importancia de la HPT intraoperatoria cuando el APIT está presente. Esa herramienta ampliamente aceptada fue usada en todos los pacientes. En 17 pacientes (32%), una caída inadecuada llevó a una exploración adicional que resultó en el hallazgo del APIT y en 4 pacientes (8%) una caída inadecuada después de la resección del APIT resultó en la identificación de un segundo adenoma cervical.
Las situaciones en donde los estudios por imágenes no revelan un APIT o en donde la exploración bilateral del cuello falla en hallar el adenoma, son un desafío para todo cirujano endócrino. Para esos escenarios con un “adenoma perdido” los autores sugieren seguir el diagrama mostrado en la Fig. 4. La exploración bilateral de cuello y la evaluación de las localizaciones ectópicas comunes (timo, retroesofágica, carotídea y no descendida) deberían efectuarse. Si son negativas, los adjuntos intraoperatorios, tales como ecografía, muestreos de VYI, sonda gamma y palpación tiroidea, pueden ser usados. La revisión de las imágenes preoperatorias en búsqueda de cualquier signo sutil de APIT debería realizarse. Si alguno de todos los mencionados es sugestivo de APIT, se recomienda la enucleación o la lobectomía. Los autores desaconsejan realizar una lobectomía “ciega” cuando no hay hallazgos sugestivos de un APIT.
En este estudio, los APIT fueron más comúnmente glándulas paratiroideas inferiores (75%). Para evaluar eso, se incluyeron sólo los casos en donde estaba documentada la clara identificación de la otra glándula en el mismo lado. Esos resultados fueron significativamente diferentes de la distribución casi igual de las glándulas no intratiroideas cervicales (P = 0,02). La etiología detrás de esa distribución no está enteramente clara. Es posible que dado que las glándulas paratiroideas inferiores migran una distancia mayor, tengan una probabilidad aumentada de quedar atrapadas durante la fusión de los lóbulos tiroideos. En contraste, estudios con números mucho menores han sugerido que los APIT están más comúnmente en las glándulas paratiroideas superiores [11,13].
Este es el primer estudio multi-institucional que compara las características de un APIT único con adenomas extratiroideos en forma de casos controlados. Sólo los adenomas únicos fueron incluidos en ese análisis de subgrupo para aislar el efecto del adenoma específico. Los autores no identificaron ninguna diferencia en cualquiera de las variables preoperatorias mensuradas. Eso sugiere que la fisiopatología tanto del APIT como del no-APIT es similar. Sin embargo, el peso medio de la glándula del APIT fue significativamente menor (P < 0,0001). Los autores proponen que el crecimiento del APIT está restringido por la glándula tiroides pero, a pesar de ser significativamente más pequeño, mantiene efectos comparables sintomáticos y de laboratorio, de ahí el título “pequeño pero poderoso” (fenómeno Napoleón). El único otro hallazgo significativo fue una tasa aumentada de exploración bilateral de cuello para los APIT. No obstante, esto no es sorprendente, porque esas glándulas no son fáciles de reconocer durante la exploración quirúrgica. Importantemente, las tasas de curación y los cursos postoperatorios fueron similares para los APIT y no-APIT, debido probablemente a los cirujanos experimentados que participaron en este estudio en ambas instituciones.
Las situaciones en donde los estudios por imágenes no revelan un APIT o en donde la exploración bilateral del cuello falla en hallar el adenoma, son un desafío para todo cirujano endócrino. Para esos escenarios con un “adenoma perdido” los autores sugieren seguir el diagrama mostrado en la Fig. 4. La exploración bilateral de cuello y la evaluación de las localizaciones ectópicas comunes (timo, retroesofágica, carotídea y no descendida) deberían efectuarse. Si son negativas, los adjuntos intraoperatorios, tales como ecografía, muestreos de VYI, sonda gamma y palpación tiroidea, pueden ser usados. La revisión de las imágenes preoperatorias en búsqueda de cualquier signo sutil de APIT debería realizarse. Si alguno de todos los mencionados es sugestivo de APIT, se recomienda la enucleación o la lobectomía. Los autores desaconsejan realizar una lobectomía “ciega” cuando no hay hallazgos sugestivos de un APIT.
En este estudio, los APIT fueron más comúnmente glándulas paratiroideas inferiores (75%). Para evaluar eso, se incluyeron sólo los casos en donde estaba documentada la clara identificación de la otra glándula en el mismo lado. Esos resultados fueron significativamente diferentes de la distribución casi igual de las glándulas no intratiroideas cervicales (P = 0,02). La etiología detrás de esa distribución no está enteramente clara. Es posible que dado que las glándulas paratiroideas inferiores migran una distancia mayor, tengan una probabilidad aumentada de quedar atrapadas durante la fusión de los lóbulos tiroideos. En contraste, estudios con números mucho menores han sugerido que los APIT están más comúnmente en las glándulas paratiroideas superiores [11,13].
Este es el primer estudio multi-institucional que compara las características de un APIT único con adenomas extratiroideos en forma de casos controlados. Sólo los adenomas únicos fueron incluidos en ese análisis de subgrupo para aislar el efecto del adenoma específico. Los autores no identificaron ninguna diferencia en cualquiera de las variables preoperatorias mensuradas. Eso sugiere que la fisiopatología tanto del APIT como del no-APIT es similar. Sin embargo, el peso medio de la glándula del APIT fue significativamente menor (P < 0,0001). Los autores proponen que el crecimiento del APIT está restringido por la glándula tiroides pero, a pesar de ser significativamente más pequeño, mantiene efectos comparables sintomáticos y de laboratorio, de ahí el título “pequeño pero poderoso” (fenómeno Napoleón). El único otro hallazgo significativo fue una tasa aumentada de exploración bilateral de cuello para los APIT. No obstante, esto no es sorprendente, porque esas glándulas no son fáciles de reconocer durante la exploración quirúrgica. Importantemente, las tasas de curación y los cursos postoperatorios fueron similares para los APIT y no-APIT, debido probablemente a los cirujanos experimentados que participaron en este estudio en ambas instituciones.
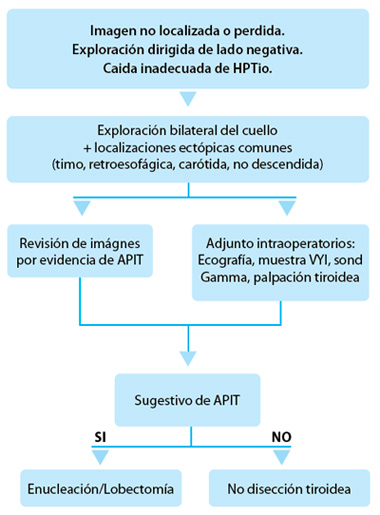
• FIGURA 4: Abordaje recomendado para la evaluación del APIT
Este estudio tiene varias limitaciones. Aunque los autores revisaron grandes bases de datos prospectivas, los datos y los registros fueron evaluados retrospectivamente. Estos estudios retrospectivos pueden introducir desvíos conocidos y desconocidos. Debido a la muy baja incidencia de APIT, no es probable que pueda realizarse nunca un estudio prospectivo. La inclusión de 2 instituciones aumentó sustancialmente el número de APIT identificados; sin embargo, pueden estar presentes variaciones inherentes como patrones de derivación a un centro terciario, adjuntos intraoperatorios y toma de decisión intraoperatoria.
En conclusión, el APIT verdadero ocurre en el 1% de los pacientes y será encontrado en gran parte por los cirujanos endócrinos con alto volumen de casos. Aunque no fácilmente aparente durante la exploración quirúrgica inicial, la sospecha debería basarse en la correcta interpretación de los estudios por imágenes preoperatorios y los adjuntos intraoperatorios pueden ayudar para confirmar el diagnóstico. Esta es la primera y única serie grande multi-institucional de casos control comparando APIT con pacientes con adenomas únicos extratiroideos. Los APIT únicos son más pequeños que los adenomas no intratiroideos, pero los pacientes con APIT presentan similares valores de laboratorio y síntomas. No obstante, el reconocimiento de esta rara entidad, puede conducir a resultados quirúrgicos exitosos.
En conclusión, el APIT verdadero ocurre en el 1% de los pacientes y será encontrado en gran parte por los cirujanos endócrinos con alto volumen de casos. Aunque no fácilmente aparente durante la exploración quirúrgica inicial, la sospecha debería basarse en la correcta interpretación de los estudios por imágenes preoperatorios y los adjuntos intraoperatorios pueden ayudar para confirmar el diagnóstico. Esta es la primera y única serie grande multi-institucional de casos control comparando APIT con pacientes con adenomas únicos extratiroideos. Los APIT únicos son más pequeños que los adenomas no intratiroideos, pero los pacientes con APIT presentan similares valores de laboratorio y síntomas. No obstante, el reconocimiento de esta rara entidad, puede conducir a resultados quirúrgicos exitosos.


No hay comentarios:
Publicar un comentario