Dispositivo de parche 3-D a través de un acceso crural: En este trabajo, describen su experiencia de 5 años y el seguimiento alejado, utilizando esa técnica.
Dres. Lei W, Huang J, Luoshang C
Can J Surg 2012; 55(3): 177-180
Introducción
Las hernias crurales son menos comunes que las hernias inguinales. La incidencia de las hernias crurales ha sido reportada como del 2% al 8% en los adultos [1,2]. El uso de mallas preformadas para reparar las hernias inguinales sin tensión, se ha vuelto cada vez más común desde que fuera descrito por Lichstenstein y col. [3].
Las ventajas de la técnica libre de tensión incluyen la posibilidad de atención ambulatoria, con anestesia local/regional, para varios tipos de hernias, mínimo dolor postoperatorio, tasas de complicación y de recidiva bajas y mínima restricción de la actividad después de la cirugía [3-6]. En consecuencia, la reparación libre de tensión de las hernias crurales se ha vuelto generalmente aceptada en la cirugía herniaría.
Las prótesis incluyen principalmente mallas, tapones de malla y el Prolene Hernia System (PHS) [7-11]. En el año 2004, los autores de este trabajo adoptaron una nueva técnica de herniorrafia libre de tensión, utilizando un parche tridimensional (3-D) de prolene, a través de un abordaje crural, para prevenir la recidiva de la hernia crural y sus resultados preliminares han sido alentadores. En este trabajo, describen su experiencia de 5 años y el seguimiento alejado, utilizando esa técnica.
Métodos
Se identificaron a todos los pacientes consecutivos que fueron sometidos a herniorrafia, bajo anestesia local, con el parche 3-D, en el centro en donde se desempeñan los autores, entre marzo de 2004 y junio de 2009. Debido a la posibilidad de estrangulación, una hernia atascada, dolorosa o a tensión, requiere generalmente una operación de emergencia, pero en esta serie, todos los pacientes fueron sometidos a operaciones electivas, realizadas por el mismo equipo quirúrgico.
El parche 3-D de prolene comprende 3 partes: el dispositivo 3-D inferior (con forma de diamante), el parche superior oval y la sutura de retención. Cuando se tracciona ajustadamente de la sutura de retención, el dispositivo 3-D inferior se extiende para formar un parche redondo, con un diámetro máximo de 5 cm, que protegerá el área crural y prevendrá que los órganos dentro de la cavidad abdominal ingresen en el canal femoral.
Técnica quirúrgica
Se usó anestesia local para el abordaje crural en todos los pacientes. El cirujano efectuó una incisión longitudinal de aproximadamente 3 cm, a través de la piel y el tejido celular subcutáneo, para exponer el saco herniario. El saco de la hernia fue luego aislado anatómicamente, disecado del peritoneo y ligado o reintroducido en la cavidad abdominal. En las hernias irreductibles, se agrandó el anillo crural abriendo parcialmente el ligamento inguinal. La vena y arteria femorales deben ser protegidas cuidadosamente durante la operación. Una vez que el saco herniario fue ligado o reintroducido, se insertó la parte inferior del parche 3-D de prolene en el espacio preperitoneal desde la salida del canal femoral. Luego se ajustó la sutura de retención y se recortó la parte redundante de la misma por encima del parche oval superior. El cirujano luego suturó la parte superior del parche al ligamento inguinal, al ligamento pectíneo y al tubérculo púbico.
Extracción de datos
Se evaluó la duración de la cirugía, duración de la estadía hospitalaria, complicaciones postoperatorias, recidivas y severidad del dolor después de la cirugía. Los pacientes tuvieron evaluaciones durante el seguimiento alejado, incluyendo historia y examen físico, cada 6 meses. Algunos pacientes fueron evaluados diariamente durante 7 días, utilizando una escala visual análoga (EVA). Los resultados fueron medidos por el investigador (desde 0 hasta 100 mm) sobre la escala.
Resultados
Se realizó un total de 73 reparaciones herniarias en 72 pacientes durante el período en estudio. Las características demográficas y clínicas de los pacientes se resumen en la Tabla 1.
• Tabla 1: Características clínicas y demográficas de los pacientes que se presentaron con una hernia crural (n = 72)
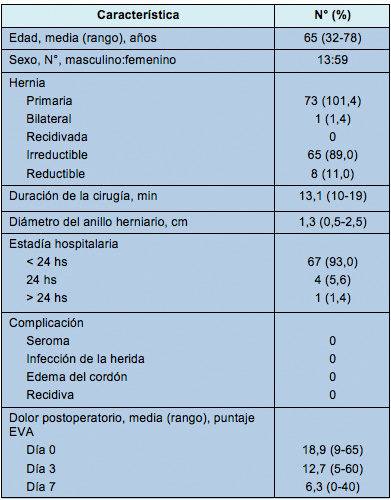
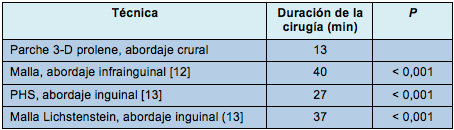
La mayoría de los pacientes (n = 67) fue dada de alta el mismo día de la admisión y no hubo mortalidad. Los autores pudieron contactar a 68 pacientes para el seguimiento alejado (11 pacientes fueron seguidos por 5 años, 10 por 4 años, 16 por 3 años, 14 por 2 años y 17 por 1 año). El seguimiento alejado medio fue de 39 meses. No se registraron recidivas. Treinta y cinco pacientes fueron evaluados diariamente durante 7 días usando la EVA. Los resultados de la investigación del dolor se resumen en la Tabla 1. La duración media de la cirugía en esta serie (13,1 min) se compara con la de otras técnicas actuales en la Tabla 2.
• Tabla 2: Duración media de la cirugía para las técnicas actuales de reparación de hernia crural
Discusión
Una debilidad o defecto en la aponeurosis es el origen principal de las hernias de la ingle [14]. La hernia crural pasa por debajo del tracto iliopúbico y del ligamento inguinal, hacia la parte superior del muslo. La característica anatómica predisponente de las hernias crurales es un pequeño espacio vacío entre el ligamento lacunar medialmente y la vena femoral lateralmente – el canal femoral.
De tal manera, el principio de la reparación de la hernia crural es eliminar el saco peritoneal y cerrar el canal femoral [15]. En la reparación de McVay, la sutura del ligamento inextensible de Cooper y del tendón conjunto, resulta en una alta tensión. El ligamento de Cooper y el ligamento ilioinguinal son lo suficientemente fuertes, pero no tienen elasticidad; por lo tanto, las suturas pueden romper o cortar los tejidos, resultando eventualmente en una recidiva. De acuerdo con el reporte de Schumpelick y col. [16], la tasa de recurrencia asociada con ese tipo de herniorrafia podría ser tan elevada como el 10%-15%.
Las ventajas bien conocidas de la reparación herniaria libre de tensión, llevaron al desarrollo de nuevas técnicas para la reparación de la hernia crural, para algunas de las cuales se ha descrito el uso de mallas de polipropileno o el sistema PHS. Sin embargo, debido a la estrechez del anillo femoral (diámetro medio de 1,3 cm en el presente ensayo), puede ser difícil colocar un PHS y una malla de polipropileno. Los mismos deben ser colocados a través de un acceso inguinal. Esa técnica requiere la exposición de la ingle desde la fascia transversalis hasta el peritoneo, a través de una incisión abdominal baja, para cerrar el defecto fascial. Ello requiere una mayor disección inicial y se asocia con tasas más altas de complicación y recidiva cuando es efectuada por cirujanos menos experimentados. Por ejemplo, la lesión de los nervios iliohipogástrico, ilioinguinal o genitofemoral, resultarán en hipostesia o dolor.
Una hernia crural tiene asociado el riesgo más alto de atascamiento y estrangulación de todas las hernias de la ingle y, en la presente serie, las hernias irreductibles fueron responsables del 89,0% (65 de 73) de todos los casos. Para las hernias irreductibles, el saco herniario es difícil de reintroducir, por lo tanto, es necesario incidir parcialmente el ligamento inguinal para agrandar el anillo femoral. En esos casos, podría ser más práctico usar un abordaje crural en lugar del abordaje inguinal.
El abordaje crural fue empleado en esta serie y probó ser conveniente. Después de la incisión de la piel y el tejido celular subcutáneo, se expuso el saco herniario, sin necesidad de incidir la aponeurosis del músculo oblicuo externo y la fascia transversa. Mientras tanto, los nervios iliohipogástrico, ilioinguinal y genitofemoral pueden ser bien protegidos. La duración media de la operación en esta serie (13,1 min) fue comparable con la de otras técnicas actuales, pero fue significativamente más corta. El trauma quirúrgico fue trivial, sin que ocurrieran complicaciones por seroma o edema de cordón. El dolor postoperatorio fue mínimo y equivalente al reportado con otras técnicas actuales [17,18]. Todos los 68 pacientes que estuvieron disponibles para el seguimiento alejado se sintieron confortablemente y no presentaron dolor al año.
Antes de ser extendido, el parche inferior 3-D tiene forma de diamante y es fácil de insertar, aun cuando el anillo de la hernia es estrecho. Una vez extendido, puede formar un parche con un diámetro máximo de 5 cm, que puede cerrar efectivamente el anillo crural. La capa superior plana también cierra la salida del canal femoral. Por lo tanto, se logran un efecto dual de reparación, reduciendo – en consecuencia – la tasa de recidiva de las hernias crurales.
Conclusión
El parche 3-D utilizando el acceso crural es el método más lógico para cerrar el canal femoral con un material protésico, para reparar una hernia crural. Se han descrito varias técnicas utilizando malla de polipropileno o el PHS, mientras que, hasta donde llega el conocimiento de los autores, el uso de un parche 3-D de prolene para realizar una herniorrafia a través de un abordaje crural, no ha sido previamente estudiado. En el presente ensayo, los resultados satisfactorios en 73 reparaciones herniarias, probaron que esta técnica tiene las mismas ventajas que las reparaciones abiertas libres de tensión: mínimo dolor postoperatorio, tasas bajas de complicación y recidiva y restricción mínima de la actividad después de la cirugía. Aún más ventajosa es la conveniencia del procedimiento y su duración más corta.
Dado que sus bordes son bien definidos e inextensibles, la hernia crural tiene el riesgo más alto de incarceración y estrangulación de todas las hernias de la ingle. Al momento de efectuarse el procedimiento, el cirujano puede decidir si explora el abdomen para asegurarse de que el intestino es viable. Si el paciente tiene leucocitosis o signos clínicos de peritonitis, o si el saco herniario contiene líquido oscuro o sanguinolento, el abdomen debería ser explorado; no obstante, el parche 3-D usando un abordaje crural no es conveniente para dicha exploración. Si se descubre durante la operación que el paciente tiene el intestino estrangulado, los autores recomiendan hacer otra incisión para permitir la exploración cuidadosa e inmediata del mismo.
Artículos relacionados
Bibliografía
1. Glassow F. Femoral hernia. Review of 2105 repairs in a 17-year period. Am J Surg 1985;150:353-6.
2. Waddington RT. Femoral hernia: a recent appraisal. Br J Surg 1971; 58:920-2.
3. Lichtenstein IL, Shulman AG, Amid PK, et al. The tension-free hernioplasty. Am J Surg 1989;157:188-93.
4. Amid PK, Shulman AG, Lichtenstein IL. Critical scrutiny of the open “tension-free” hernioplasty. Am J Surg 1993;165:369-71.
5. Lichtenstein IL, Shulman AG, Amid PK. The cause, prevention and treatment of recurrent groin hernia. Surg Clin North Am 1993;73:529-44.
6. Kurzer M, Belsham PA, Kark AE. The Lichstenstein repair. Surg Clin North Am 1998;78:1025-46.
7. Hachisuka T. Femoral hernia repair. Surg Clin North Am 2003;83:1189-20.
8. Sanchez-Bustos F, Ramia JM, Ferrero FF. Prosthetic repair of femoral henia:audlt of long term follow-up. Eur J Surg 1998;164:191-3.
9. Zandi G, Vasquez G, Buonanno A, et al. [PHS Repair in femoral henia surgery] [Article in Italian]. Minerva Chir 2003;58:797-9.
10. Reyes-Devesa HE, Martinez-Dejesús F, Martínez-Mier G. A new open anterior tension-free onlay patch technique for inguinofemoral hernia repair. Am J Surg 2005;190:118-22.
11. Uen YH, Wen KC. An improved method for deploying the polypropylene underlay patch of the PROLENE Hernia System. Am Surg 2007;73:468-71
12. Licheri S, Erdas E, Pomata M. Femoral hernia repair with Bard Mesh Dart Plug. Chir Ital 2004;56:705-10.
13. Vironen J, Nieminen J, Eklund A, et al. Randomized clinical trial of Lichtenstein patch or Prolene Hernia System for inguinal hernia repair. Br J Surg 2006;93:33-9.
14. Gilbert AI, Graham MF, Voigt WJ. A bilayer patch device for inguinal hernia repair. Hernia 1999;3:161-6.
15. Swarnkar K, Hopper N, Nelson M. etal. Sutureless mesh-plug femoral hernioplasty. Am J Surg 2003;186:201-2.
16. Schumpelick V, Treutner KH, Arlt G. Inguinal hernia repair in adults. Lancet 1994;344:375-9.
17. Pélissier EP, Monek O, Blum D, et al. The Polysoft patch: prospect- ive evaluation of feasibility, postoperative pain and recovery. Hernia 2007;11:229-34.
18. Reyes-Devesa HE, Martinez-Dejesús F, Martínez-Mier G, et al. A new open anterior tension-free onlay patch technique for inguino- femoral hernia repair. Am J Surg 2005;190:118-22.


No hay comentarios:
Publicar un comentario