Una guia para la atención primaria: A partir de un caso clínico se repasan las conductas apropiadas en cada escenario clínico.
Jecko Thachil, David Fitzmaurice
| Viñeta clínica: Una mujer de 40 años de edad visita a su médico de cabecera con síntomas de dispepsia y cansancio en aumento. En un exámen de sangre de rutina, su recuento de plaquetas fue de 40 × 109 / L con hemoglobina y glóbulos blancos normales. No tenía antecedentes médicos y no estaba recibiendo ningún medicamento. El examen clínico no reveló hematomas ni signos de sangrado. |
¿Qué temas debería investigar?
Es necesario interrogar sobre síntomas actuales o recientes de sangrado, que comúnmente son epistaxis o moretones por traumatismos menores. La hematuria y el sangrado gastrointestinal son infrecuentes, pero la menorragia puede ser un síntoma común. En general, un recuento de plaquetas por encima de 30 × 109/L es poco probable que cause sangrado a menos que exista una función plaquetaria anormal por la ingesta de agentes antiplaquetarios o por mielodisplasia. El sangrado mayor suele suceder sólo si el recuento plaquetario es menor de 20 × 109/L.
La hemorragia intracraneal espontánea secundaria a la trombocitopenia normalmente se produce sólo con un recuento de plaquetas inferior a 10 x 109/L. Otras preguntas pueden ser dirigidas a la identificación de las posibles causas de la trombocitopenia.
Puntos de orientación diagnóstica
- Infecciones virales recientes (como fiebre glandular) son probablemente la razón más común para un recuento bajo de plaquetas en los adultos jóvenes. Casos ocasionales de trombocitopenia moderada se han reportado después de la vacunación contra la gripe. Las infecciones bacterianas tienden a no causar bajos recuentos de plaquetas a menos que estén asociados con septicemia.
- Fármacos: Muchos medicamentos comunes pueden provocar trombocitopenia, incluyendo a los bloqueadores H 2, la paroxetina, la furosemida y el metronidazol. Es siempre un pista una relación temporal entre la disminución del número de plaquetas y el inicio del tratamiento farmacológico. En estos casos, la suspensión del fármaco por lo general mejora el recuento de plaquetas dentro de una semana, lo que confirma la causalidad de la trombocitopenia atribuida a la droga.Aunque son bien reconocidos como agentes antiplaquetarios, la aspirina y el clopidogrel no causan trombocitopenia, pero pueden exacerbar la hemorragia asociada con los recuentos de plaquetas bajos.La página web www.ouhsc.edu / plaquetas proporciona una guía completa utilidad sobre los medicamentos que pueden inducir trombocitopenia.
- Las hierbas medicinales (como el té herbal chino y la pasta de sésamo) se pasan por alto con frecuencia como causas de trombocitopenia. Hay reportes de una caída en picada del número de plaquetas después de la ingestión de nueces inglesas. Estos casos son difíciles de diagnosticar, pero es necesario preguntar acerca de la ingesta frecuente de lo anterior, y aconsejar la abstinencia si se sospecha que podría ser la causa.
- Trombocitopenia inmune: la baja cantidad de plaquetas es una causa común en adultos jóvenes y con frecuencia se observa en mujeres en edad reproductiva, quienes también pueden tener síntomas y signos de enfermedades autoinmunes (como enfermedad tiroidea, lupus eritematoso sistémico y anemia perniciosa). En los adultos mayores, la trombocitopenia inmune ocurre con igual frecuencia en ambos sexos. El cansancio es un síntoma reconocido de la trombocitopenia inmune, que mejora con el aumento del recuento de plaquetas.
- Hígado: la enfermedad crónica del hígado, incluyendo la cirrosis, conduce a la trombocitopenia debido a la falta de la hormona plaquetaria trombopoyetina asociada a esplenomegalia. La trombopoyetina estimula la proliferación de megacariocitos de la médula ósea y la liberación de plaquetas, es sintetizada en forma constante en el hígado, los riñones y el músculo esquelético. El exceso de consumo de alcohol también puede inducir supresión de la médula ósea, lo que lleva a la trombocitopenia.
- Infecciones de la hepatitis C y el VIH: pueden causar una disminución considerable del número de plaquetas.
- Helicobacter pylori: cada vez más está siendo reconocido como una causa de trombocitopenia, con alguna evidencia de que la erradicación puede mejorar el recuento de plaquetas.
- Hematopoyéticos: es raro que los trastornos de la médula ósea, tales como la leucemia o el linfoma ocasionen trombocitopenia aislada (en ausencia de otras anomalías en el recuento sanguíneo completo).
- Laboratorio: en un individuo por lo demás sano, la trombocitopenia puede ser un artefacto de laboratorio, causada por la agregación de plaquetas debido al anticoagulante utilizado en la muestra de sangre. Este fenómeno no está asociado con consecuencias adversas y es por lo general señalado por un analizador automático o fácilmente identificado por el examen de un frotis de sangre.
- Hereditarios: la presencia de anomalías esqueléticas o antecedentes de infecciones recurrentes y una historia familiar de trombocitopenia sugieren los muy raros trastornos plaquetarios hereditarios.
- Enfermedades poco frecuentes: las afecciones poco comunes, como la púrpura trombocitopénica trombótica y el síndrome urémico hemolítico pueden presentar trombocitopenia severa y anemia hemolítica asociada. Los síntomas clínicos pueden variar desde ser asintomáticos hasta trastornos neurológicos como el dolor de cabeza y la confusión mental o el deterioro renal.
- Folatos: La deficiencia aguda de folato en las personas mayores también se puede presentar con trombocitopenia. Una revisión de una muestra de sangre por un observador experimentado puede ayudar en el diagnóstico o en la exclusión de esta y otras patologías de base.
¿Qué hacer?
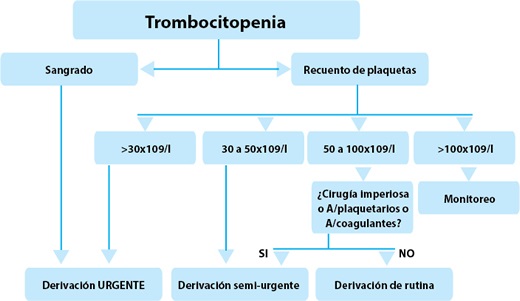
- Examine al paciente en busca de hematomas que justifiquen la derivación urgente. Cualquier historia de sangrado-incluyendo epistaxis, hemorragias salival o melena- también requiere de una evaluación hospitalaria urgente, lo mismo que un recuento de plaquetas inferior a 30 x 109/L.
- Los pacientes que toman aspirina u otros antiagregantes plaquetarios o warfarina deben suspender estos medicamentos si hay signos de sangrado o si el recuento de plaquetas es inferior a 50 × 109/L.
- Los pacientes con un recuento de plaquetas por encima de 50 × 109/L por lo general no tienen un alto riesgo de sangrado y pueden ser referidos de forma menos urgente (en alrededor de 2-4 semanas).
- Para muchos procedimientos quirúrgicos, un recuento plaquetario seguro se considera que es al menos de 50 × 109/L para evitar la hemorragia perioperatoria. Por esta razón, los pacientes que pueden requerir cirugía en el futuro inmediato deben ser remitidos a un especialista.
- Los pacientes con recuentos superiores a 50 x 109/L pueden necesitar investigaciones y posiblemente tratamiento para que puedan seguir recibiendo agentes antiplaquetarios.
- Aquellos cuyo recuento de plaquetas es de 100 × 109/L pueden ser monitoreados en forma mensual y, si el recuento permanece estable en repetidas ocasiones por encima de 100 × 109/L la frecuencia de las pruebas puede disminuir.
- Si no hay cambio de los recuentos plaquetarios bajos, el paciente puede ser referido teniendo en cuenta que no es urgente.
- Todas las mujeres embarazadas con trombocitopenia deben ser vistas por especialistas, que puede tener que tomar decisiones sobre el tratamiento, a veces, al principio del embarazo.
| Evolución del caso: El paciente fue estudiado para detectar infección por Helicobacter Pylori que diopositivo. La erradicación exitosa normalizó el recuento de plaquetas y los niveles de energía del paciente. Un hemograma repetido tres meses más tarde confirmó un recuento sanguíneo completo normal. |
> Hemofilia adquirida
> Trombocitopenia incidental
> Hallazgo incidental de eosinofilia
> Trombocitopenia en un paciente adulto, ¿qué hacer?
> ¿Qué es un inhibidor de la hemofilia y cómo se gestiona?
> Trombocitopenia incidental
> Hallazgo incidental de eosinofilia
> Trombocitopenia en un paciente adulto, ¿qué hacer?
> ¿Qué es un inhibidor de la hemofilia y cómo se gestiona?
Referencias Bibliográficas
- Provan D, Stasi R, Newland AC, Blanchette VS, Bolton-Maggs P, Bussel JB, et al. International consensus report on the investigation and management of primary immune thrombocytopenia. Blood2010;115:168-86.Abstract/FREE Full Text


No hay comentarios:
Publicar un comentario